COVID-19と患者安全
| 長尾 能雅 | 名古屋大学医学部附属病院 患者安全推進部 教授医療の質・安全学会 理事長 |
| COI: | なし |
(2020年6月26日)
- COVID-19第一波において、大学病院の患者安全責任者として経験したことを記述する。
- COVID-19に向き合うにあたり、「感染」と「安全」の連携・分業体制の真価が問われている。
- 当院における下記の事項を報告する。
- 報告1:当院における2020年1月1日~5月31日までのCOVID-19に関するインシデントレポートの推移
- 報告2:当院の医師に感染者が発生、報道公表を行った際の経緯と反響について
- 報告3:感染防護具等の確保に向け、名古屋大学本学と行った産学連携活動の実際について
- 報告4:COVID-19患者の重症化に備えたインフォームドコンセント文書作成の経緯について
- 報告5:当院はJCI認定病院であるが、JCIが求めていた基準がCOVID-19対策にどのように活かされたかについて
- 今後の課題(院内ロジスティクス確保・患者安全教育の確保・医療への信頼確保等)について述べ、大学病院のあり方として「先端医療・学際研究・次世代教育・患者安全 with PANDEMIC」というキーワードを提示する。
「感染」と「安全」の連携・分業体制
病院のイニシアチブと直結した感染制御
筆者は、名古屋大学医学部附属病院(以下、当院)にて、患者安全・感染制御・質管理・リスクマネジメント担当副病院長を拝命しているが、感染制御について特段の専門性を有しているわけではない。したがって、日常的な感染制御活動においては、感染制御部長の八木哲也教授と、Infection Control Nurse(ICN)の安立なぎさ師長、そしてInfection Control Team(ICT)のリーダーシップに委託しており、筆者は担当副院長として、その後方支援に徹することを原則としている。
医療機関によって多少のバリエーションはあるものの、日本の多くの医療機関が長い年月をかけ、病院のイニシアチブと直結した感染制御のガバナンスを確立し、支援してきた。優秀な感染担当者の配置と切れ目ない人材育成は、病院執行部にとって常に最重要課題の一つとなっている。
国民の多くは知る術もないが、日本の医療機関において、感染制御に従事できる医師や看護師・薬剤師・多職種チームがすでに数万人規模で育まれており、20年以上の部門横断的な活動実績を有し、組織内ガバナンスに確実に組み込まれていたことは、本邦が今回のパンデミックの第一波を迎えるにあたり、最も幸いに作用したことの一つであったと考えている。
「感染」は「安全」の兄
日本における患者安全は、感染制御のスタートから5~10年ほど遅れて本格化し、その基本スキームは感染制御のトライ&エラーを参考にしながら成長してきたものである。感染と安全は、業務内容は異なるものの、マネジメントにおける方法論に通じるものがあり、事務機能や居住スペースを同じくしている医療機関も多い。このことから、筆者は機会あるごとに「感染は安全の兄」と発言してきた。
一方、患者安全部門に求められる特殊な役割の一つに、“第三者性の確保”がある。これはパンデミックにおいても変わることはない。すなわち、COVID-19対応における患者安全部門のミッションは、病院全体の有事対応を支援しつつ、同時にそれらを俯瞰し、医療の質を保ちながら患者の安全確保に全力を尽くすというものである。
したがって、感染第一波襲来に際し、筆者が当院の患者安全チームに伝えたことは、「非常事態といえ、患者安全を疎かにしてよいものではない」、「コロナ危機に注意が削がれ、医療ミスを多発させては私たちの存在意義はない」というものであった。すなわち、「自分たちの役割を見失ってはならない」ということである。「感染」の一大事において、いかに「安全」が「感染」を支えて機能するのか、日本の医療現場が育んできた「感染」と「安全」の連携・分業体制の真価が、今問われていると感じている。
その意図もおありのことだろうか、この度、有識者会議座長の永井良三先生より、COVID-19問題について、あえて患者安全の観点から論考せよ、との機会を頂いた。主に第一波を迎えた2020年2月~5月までの約4ヶ月間において筆者が経験した幾つかの事柄を、あくまで大学病院の患者安全責任者の視点で記しておきたい。
インシデントレポートに見るCOVID-19の影響
インシデントレポートが果たす“アンテナ”としての役割
筆者は、患者安全に専従する者として、何事においても、まずはその医療集団のインシデントレポートに注目する習慣を有している。特に、豊かな報告文化が育まれた医療機関においては、インシデントレポートは患者のリスクのみならず、現場の変化や職員のストレスを察知しうる鋭敏な“アンテナ“となり、さらに、現場のスタッフが匿名で改善提案できる情報提供ツールともなる。
今回のCOVID-19により、医療現場はどのような影響を受け、どのようなインシデントを報告したのか。パンデミックにおけるインシデントの変化は、患者安全において、未知の事柄である。
そこで、2020年1月1日~5月31日にかけて、当院で報告されたインシデントレポート4646件のうち、「コロナ」・「COVID」で検索、抽出されたレポート55件を解析し、COVID-19が当院にもたらした影響を探った。
当院の報告文化と、COVID-19診療の実際
結果に入る前に、当院の報告文化を確認しておく。当院の2019年度のインシデントレポートは、12445件/1035床であり、これは当院に報告システムが導入された2000年以降、最高報告数であった。
これまで筆者は患者安全に関する複数の行政研究に関与し、全国医療機関におけるインシデント報告状況とその変遷を調査し続けてきたが、その結果に照らし、当院は全国の医療機関の中でも有数の報告文化を有し、現在なお成長を続けている医療機関の一つであると認識している。
また、当院ではこの間COVID-19陽性の重症患者を6名、疑いの重症患者を38名受け入れ、治療した。治療は主に救急科(後藤縁科長)と、救急・内科系集中治療部(EMICU:沼口敦部長)が担当した。最初の疑い例の入院は2月14日、最初の陽性例の入院は2月29日であった。その後、陽性例のみに絞っても、人工呼吸管理5件(のべ117日)、同ECMO使用1件(のべ19日)、EMICUの平均入室日数34日など、その治療経過は他聞に漏れず過酷なものとなったが、スタッフの献身もあり、幸い全例が快方に向かい、死者は出なかった。
ちなみに当院においては、がん診療、小児医療、高度先進医療など、特定機能病院としての機能維持が最重要命題となる。したがって、当初は重症患者のみを1~3床程度まで受け入れることとし、院内発生、および重篤な基礎疾患を持つかかり付け患者の院外発生を除き、軽症患者の受け入れは行わない方針とした。
しかし、この間、行政からの重症患者の受け入れ要請は途切れることなく続き、蓋を開ければ、陽性例、疑い例合わせ、44名の重症患者を治療した。その都度伝聞される近隣の医療機関の状況は不明確で、後に知らされた情報によれば、当院は、愛知県(名古屋市含む)で発生したCOVID-19陽性重症患者の25%程度を治療したということであった。
COVID-19に関連したインシデントレポート
COVID-19関連インシデントの月別の報告状況を【図表1】に示す(名大病院・植村政和助教作成)。報告されたインシデントは55件(49事例)であった。最初に当院でCOVID-19関連のインシデントが報告されたのは、疑い患者の第一例が入院した翌日、2月15日であり、その後、報告数は4月の24件(2.5%)を頂点とする一峰性を示していた。
| 図表1 |
| COVID-19関連レポートの件数と総レポートに占める割合 |
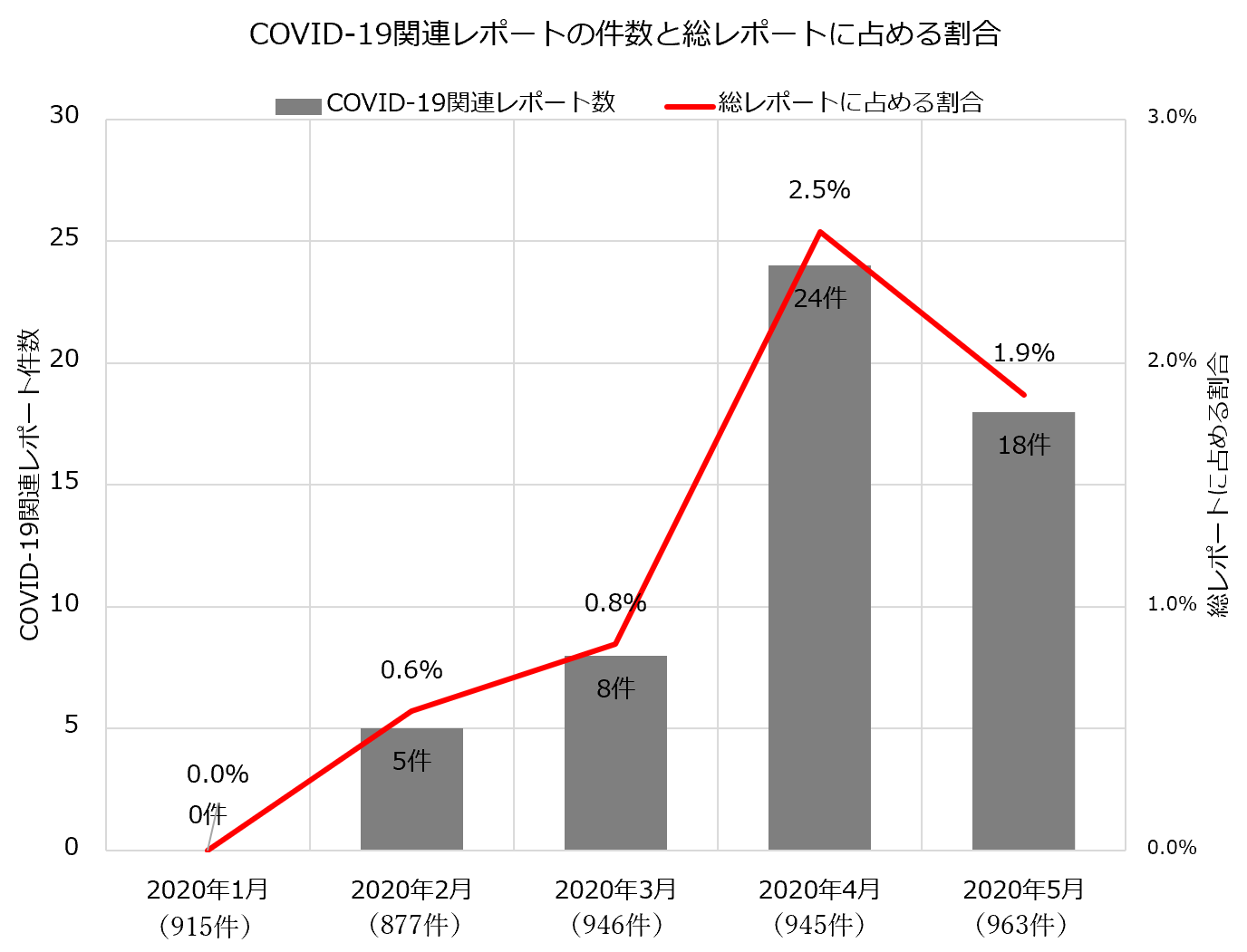 |
55件のレポートは主に4パターンに分類できた。それは、①十分な感染防護対策をしないまま診療・ケアが行われた(9件:16.4%)、②COVID-19に関する対策・ルールが不明(12件:21.8%)③COVID-19に関する対策・ルールが導入されたことにより新たな問題が発生した(14件:25.5%)④COVID-19陽性・疑い患者の治療中に発生したトラブル(20件:36.4%)である。その報告割合の月別推移を【図表2】に示す。2月には①の割合が多く(60%)、3月には②が台頭し(50%)、4月に④が増え(42%)、5月には③が増えていた(33%)。この推移は患者安全の観点から、大変興味深いものであった。
| 図表2 |
| COVID-19関連レポートの月別推移 |
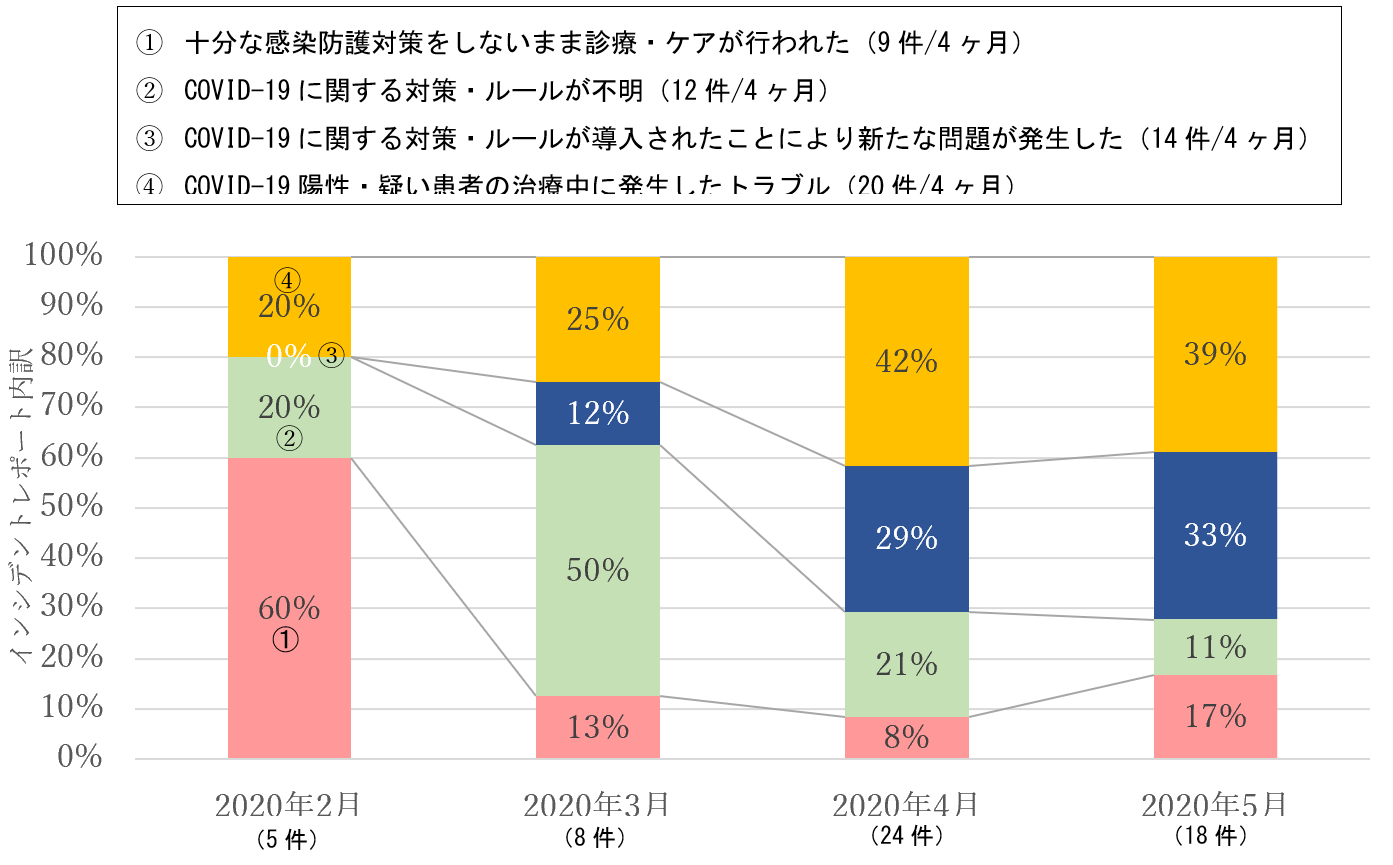 |
「十分な感染防護対策をしないまま診療・ケアが行われた」9件(①)
①の内訳は、「診察した患者がCOVID疑いであると後で聞かされた」、「COVID疑いの患者がマスクなしで搬送されてきた」、「COVID患者をICUに搬送したが、ICUの準備が出来ておらず、廊下で待たされた」といった類のレポートである。これらの主な要因は、「感染の有無に関する患者情報が、スタッフ間で適切に共有されないまま、業務が行われる」というものである。
どれだけ注意を払っていても院内における飛沫感染のリスクをゼロにすることは難しく、また、ウイルスがどこでどのように伝播したのかを科学的に証明することは難しい。しかし、COVID-19、あるいはその疑いという情報がありながら、スタッフ間の伝達ミスにより防護対策が甘くなってしまい、濃厚接触者・感染者が生まれてしまったとなれば、ヒューマンエラーの範疇であり、医療機関は管理不備を問われる可能性がある。これは患者安全責任者にとっては頭の痛い問題となる。これに類似したインシデントは、平時であれば、結核患者の対応に関連して経験することがある。
おそらく多くの医療機関で同種のインシデントが発生したものと思われる。感染指導がパーフェクトであったとしても、患者情報の事務的な伝達・申し送り・引き継ぎといった業務に不備があれば、本来の効果が発揮されないどころか、時にそれはエラーと判断され得る。後になって振り返れば、第一波において、当院で院内感染が発生しなかった(顕在化しなかった)ことは幸運であったとしか言いようがない。
これらの件に関して、インシデントレポートからは、「何でしっかり伝達しないのだ」、「緊張感が足りないのではないか」といった職員らの切実な声が読み取れる。しかし、これらのエラーは個人の努力のみで克服できるものではなく、組織的対策が求められる。気になるのは、この手のインシデントが、5月以降も一定数発生していることである。第二波、第三波に向けての重要な課題と考えている。
「COVID-19に関する対策・ルールが不明」12件(②)
3月になると、②の割合が増えている。「コロナ疑いの患者が来院したが、どのような手順で診ればよいのか」、「コロナ相談の電話番号が決められていない」、「基礎疾患のある職員や、その家族への対策を決めて欲しい」、「問診票の項目が不十分」、「保健所を介さず患者が紹介されてきた」等々である。患者対応が現実味を帯びてきているのがよくわかる。
対策や、ルール作成には、多部門間の調整が必要であり、一定の時間がかかる。当院では、ICTを中心に、多くの管理部門が粘り強く、かつ迅速にこれらの作業に取り組んだが、周知、浸透にはどうしてもタイムラグが生ずる。
方針・手順が十分浸透しないまま、疑い患者の診療が始まれば、混乱や、迷いの声が現場から上がるのは必然である。また、手順の格納場所、整合性の綻びなどをめぐって、必ず軽微な問題が発生するものである。また、他施設との対応の差異を問う声も必ず聞かれる。この点についても、多くの医療機関が同様の状況に陥ったのではないかと推測している。
だからこそ、これらのレポートは病院にとって、極めて重要な情報と位置づけることができる。対策の伝達、浸透状況を間接的に量ることができるからである。これらをICTと共有し、周知に強弱をつけることが重要で、安全部門の役割としては、このようなレポートが、現場から気兼ねなく提出される状況を維持することである。
匿名で報告できるインシデントレポートはパンデミック対策においても、有用なツールとなりうる。当院では、これらのレポートの全てをICTと共有した。
「COVID-19に関する対策・ルールが導入されたことにより新たな問題が発生した」14件(③)
4月~5月にかけては③、すなわち、ルールを導入したが故に発生した新たな問題を指摘するインシデントレポートが増加していた。例えば、「リモート診療の場で、患者を誤認した」、「COVID用の特殊な挿管手技に集中するあまり、硬膜外麻酔を忘れた」、「HALOマスクの洗浄後、部品が欠損していた」、「感染対策に従い、患者の書類を別ファイルで管理していたが、紛失した」(後に発見)、「推奨通り窓を開けて会議をしていたら蚊が入ってきた。潰したら血が付着したが、誰の血液か不明」といった事例である。
丁度この頃、丸山彰一副病院長(腎臓内科教授)に誘われ、安立なぎさICNとともに、院内をラウンドした。様々な対策が現場に降りてきているが、部署によって解釈に違いがあったり、温度差があるなど、浸透度合いにばらつきがあった。また、院内の多くの場所で、患者が密となる環境が生まれており、いわゆるソーシャルディスタンスの確保の難しさを実感した。
新しい医療に対し、新しいルールが導入されれば、新しいエラーが生まれ、いずれそれはリスクとして医療現場に定着していく。COVID関連インシデントを紐解くことで、改めて「リスクの生まれ方」のようなものを確認することができた。全国で一斉に、新しいリスクの誕生を経験したのは、インシデントレポーティングシステムの20年の歴史の中で、初めてのことであろう。
②同様、これらも極めて貴重なレポートである。当院では、その全てをICTと共有し、第二波に向けて、改善を重ねていく予定である。このように、インシデントレポートを通じて、「感染」と「安全」が連携・分業できる点は、少なくとも20年前にはなかった体制であり、現代医療が獲得した大きな武器の一つと考えている。
「COVID-19陽性・疑い患者の治療中に発生したトラブル」20件(④)
COVID-19陽性・疑い患者に直接発生したインシデントが20件報告されていた。4月~5月に報告数が増加しているが、これは当院におけるCOVID-19患者の診療規模を反映していると推定される。
これらの多くは、「挿管チューブの事故抜去」、「経鼻チューブの事故抜去」、「Aライン事故抜去」、「心電図モニター外れ」など、集中治療中にしばしば認めるインシデントであった。
一方で、「ECMOのトラブル」、「アビガン準備中の数量間違い」、「搬送中の突然の心肺停止」、「PCR検体提出の不備」、「長期臥床による腓骨神経麻痺」など、COVID-19治療に特徴的とも取れるインシデントが一定数含まれていた。
これら20件のトラブルは、いずれも、看護師、リハビリテーション技師、臨床工学技師が報告していた。重症患者のケアに、多くの職能が携わっている様子が窺える。
また、これらのレポートから、あらためてベッドサイドにおける飛沫暴露のリスクや恐怖感が想像できる。過酷な現場にあっても、平時と違わず懸命にインシデントを報告しようとする職員を誇りに感じた。
COVID-19関連インシデントの多くを医師が報告
職種別報告数を【図表3】に示す。当院における2019年度の医師のインシデント報告割合は8.8%であるが、COVID-19関連レポートにおいては27.3%と約3倍を示しており、通常のインシデントよりも顕著に高くなっていた。
| 図表3 |
| COVID-19に関する職種別インシデント報告割合 |
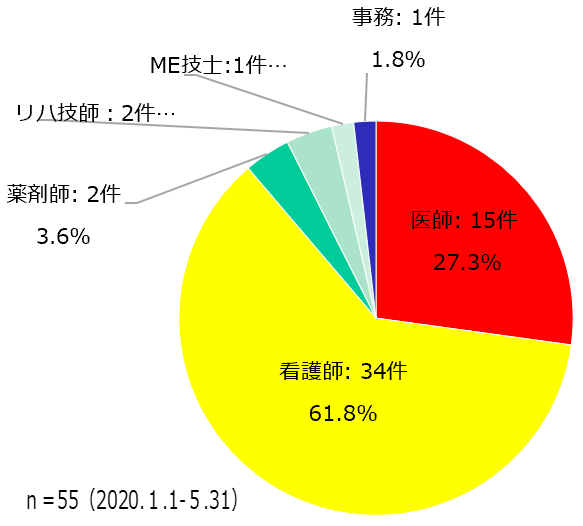 |
医師は、特に②、③についての報告率が高く、26件中14件(53.8%)を占めていた。通常の患者安全活動において、医師の報告行動が乏しいことがよく指摘されるが、少なくとも当院においては、COVID-19診療について医師が強い関心を持ち、特にルールの提案や、対策が導入されたことによるリスクを拾い上げ、率先して報告していた様子が窺えた。逆の言い方をすれば、医師があまりインシデント報告をしない医療機関においては、これらの情報が安全・感染部門に届けられなかった可能性がある。
有事において、インシデントレポートを活用して、特に医師など、現場のスペシャリストの声をうまく集積することで、問題抽出と改善を、同時に走らせることができる。第二波においては、この仕組みをさらに有効に機能させたいと考えている。
また、今回の分析結果は、医師が診療において、どのようなことに関心を持ち、どのような問題をインシデントレポートしようと考えるのか、大きなヒントを与えている。これは平時の患者安全活動や、報告文化の醸成にも重要な示唆となるはずである。
医師感染の衝撃と報道会見
愛知県・岐阜県の当時の状況
4月14日、当院の新規採用医師に、感染者がいたことが判明した。筆者も担当副病院長として報道会見等に関与したので、その経緯について触れておく。
当時の東海地方の状況を振り返る。愛知県は、2月14日に最初の患者が確認され、その後まもなく、開院直前であった藤田医科大学岡崎医療センターがダイアモンドプリンセス号の乗客・計128名を受け入れたことで、全国的にも注目を集めた(2月19日~26日)。また、その受入れとは無関係とされる二つのクラスター(名古屋市のスポーツジム、デイサービスなどの福祉施設)が発生し、3月30日の時点で、名古屋市だけで117人に感染が拡大、警戒感が増していた。
また、北接する岐阜県では、3月下旬、可児市の合唱団によるクラスターが発生、また、4月4日、岐阜大学病院に関係する医師3名がCOVID-19に感染し、濃厚接触者が院内に発生したことから、救急外来の受け入れを取りやめ、さらに、全ての診療科の外来を4月6日から4月19日まで休止することを記者会見で宣言した。人事異動期とはいえ、いわゆる“密“への自粛が全国的に求められる中、同医師らが岐阜市内のナイトクラブを利用したことに批判が集まり、病院側の説明は、謝罪の色彩を帯びたものとなっていた。
この頃、院内では、「経営やエビデンスはさておき、徹底的に対策を」というムードと「診療機能を維持しながら、効率的かつ効果的な対策を」というムードが相半ばしていたように思う。この点については、大学病院によってスタンスが分かれた可能性がある。4月1日に当院で開催された新人対象のオリエンテーションは、録画上映会、という形式を選択したが、それでもマスク着用の上、大講堂に100名以上を集合させて実施したことからも、当時の逡巡する状況が透けて見える。
行政は、4月7日に緊急事態宣言を発令したが、愛知県、岐阜県は、意外にも、その対象地域から外れた。「名古屋飛ばし」などの隠語が囁かれたのもこの頃である。
新規採用医師に感染者判明
そのような中、当院医師に感染者が発生した。4月1日に採用となった医師が、4月14日にCOVID-19に感染していることが判明したのである。この間、医師は発熱を認めたが、37.5度以上の熱が連続しなかったことから、勤務を続けていた。また、医局は体温表の提出を求め、同医師は連日提出していたが、医局側は入念なチェックをしていなかった。
3月末に医局が主催したオリエンテーションでの会食なども含め、10名程度の濃厚接触者が存在した。緊急会議が招集され、職員には緊張が走った。
小寺泰弘病院長、八木哲也感染制御部長の対応は速く、翌4月15日には報道会見を開き[1]、4月16日には第二報を発信した[2]。筆者も担当副病院長として、会見に臨むこととなった。
会見はリモート形式、マスク着用となった。筆者は医療事故等において、70回以上の報道会見の経験があるが、WEBを用いた会見は初めてであった。午前中に記者クラブに投げ込みを行い、総務課が当番メディアと連携しながら、WEB会見を準備した。メディア側はすでに慣れている様子で、スムースに次第は進んだ。
会見で重要となるのは、その目的と、病院としての見解、メッセージを明確に伝えることである。医療事故とは異なり、感染報道の場合、責任の所在の説明もさる事ながら、地域における疫学的な情報提供という役割も大きい。記者側の関心も、濃厚接触者の数、PCRの有無、クラスターとなりうるのか、感染経路は判明しているのか、診療は継続するのか、など、かなりの部分が定型的な質問と感じた。
会見場に記者がいない、という状況は独特で、画面の先に何人くらいの聴衆がいるか掴みにくく、理解の度合いを推測することが難しいと感じた。一方で、記者個人ではなく、社会に対して説明をしている、という感触を持てる点は長所と感じた。
会見翌日、濃厚接触者は全員PCR陰性と判明、当院のホームページに第二報を掲載した。
予想以上に多かったのは、報道後の患者からの問い合わせである。最大の関心は「感染した医師は、自分や自分の家族が受診している医師ではないか?」、「外来は閉鎖されるのか?閉鎖しなくて大丈夫なのか?」という点である。患者自身の身になって考えれば、これは極めて自然で重要な懸念であると感じた。
医療者の個人情報を公開することはできないので、事務部門は、電話対応に長時間を要することとなった。幸い、当該医師は4月に着任したばかりであり、一切外来診療を行っていなかったので、担当事務はその説明を繰り返し、理解を求めた。電話は数日に及んだ。
この反響から学んだことは、職員の感染情報は、やはり住民が知りたいと感じる、共有すべき情報である、ということである。あらためて今回の件に関する社会の関心の高さを知ることとなった。
また、振り返れば、この会見は、執行部以下、多くの職員が襟を正しCOVID-19を我が事として考える転機となった。ICTにより、急ピッチで病院職員の守るべき行動規則が見直され、周知徹底が行われた。情報公開による、自浄的クリニカル・ガバナンスの発動ともいえよう。当院には、5月以降も、毎月30~50人規模で医師の新規採用者が入職する。すなわち、このリスクは今後も長期間続くのだ。この出来事を機に、当院のCOVID-19との戦いは新たな局面に入ったと感じた。
防護具確保と、不安の解消
名古屋大学工学部との連携の模索
インシデントレポートの項でも述べたが、この頃より職員から具体的な不安の声が、様々なルートで筆者の耳にも届くようになっていた。中でも、COVID-19対策導入後のトラブルや、防護具への不安が目立つようになっていた。
正確な事実かどうかは別にして、「防護具が不足するかもしれない」との噂が流れれば、医療現場はどうしても節約を意識するようになる。独自の判断でマスクをリユースする、クリアファイルでフェイスシールドを自作する、ゴミ袋をかぶって診療する・・等々、幸い当院ではそのような状況には至らなかったが、学術・エビデンスというよりは、安心を得るための行動が先行するようになり、やがてそれは「あの部署は神経質だ」、「うちの上司は鈍感だ」など、職員間の感情的亀裂のようなものに発展していく。
また、時間による変化も無視できない。重症COVID-19患者を受け入れて2ヶ月も経過すれば、スタッフの疲労・心労は深刻さを帯びてくる。特に、防護具着脱のストレスと緊張は、言いようのないダメージをスタッフに与えていると実感する。
4月17日、麻酔科の西脇公俊教授・副病院長から、挿管時の暴露を防止するため、医局員がアクリル板をボンドで接着したシールドボックスを自作し、対応しているとの相談があった。カッターでくり抜かれた腕を入れる穴や、板の繋ぎ目は、いびつに歪んでおり、胸が痛んだ。
名古屋大学本学や工学部と連携すれば、このようなローテク器材の開発や調達が可能となるのではないか。何よりも、この機会に、パンデミックにおける産学とのパイプを活性化しておくことが、将来に活きるのではないかと考え、名古屋大学の松尾清一総長(東海国立大学機構長)に相談のメールを打った。
メールでは、「防護具の切れ目が、医療の切れ目」となりうること、防護具不足の噂が職員の戦意に関わること、名古屋大学の工学部や関係企業によるバックアップ体制構築の有用性などを訴えた。また、海外の動画[3]を添付して、具体的な防護具のイメージを伝えた。
名大型PETシールドの開発
松尾総長は、直ちに佐宗章弘副総長(航空宇宙工学・流体工学)や、水谷法美工学研究科長(海岸工学・海洋工学)、杉山直副総長(天文学・宇宙背景放射)、木村彰吾副総長(経営学・管理会計学)ら、大学幹部に連絡をとった。佐宗教授の厚意により、同日、アクリルやPETなどの透明板加工に専門性を有する小規模メーカーを紹介いただき、4月20日には社長との面談にこぎつけることができた。面談には、西脇副病院長や、八木感染制御部長、後藤救急科長、藤原道隆医療機器総合管理部長らが同席した。
そのような経緯で製造に至ったのが、名大型PETシールド(挿管・抜管用)である【図表4】。全国的にアクリル版が不足する中、PET素材で迅速、かつ安価に製造していただき、約1週間で試作第一号の納入に至った。
| 図表4 |
| 名大型PETシールド(挿管・抜管用)の作成 |
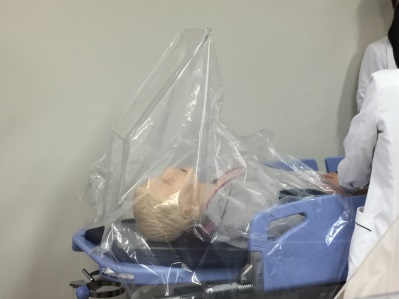 |
この製品は挿管・抜管のみならず、内視鏡検査や、心臓カテーテル検査時にも応用でき、ミリ単位でのサイズ設計も可能である。青年社長のフットワークもよく、ものづくり・町工場とのコラボレーションの良さを体感することができた。交流は続き、現在では、気管支鏡検査時用のシールドの製造に着手している【図表5】。
| 図表5 |
| 名大型PETシールド(気管支鏡用)の試作(右から筆者、呼吸器内科・岡地祥太郎医師) |
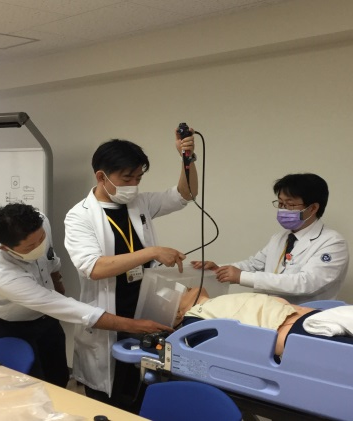 |
患者安全部門、医療機器部門、産学連携部門による感染対策支援
名古屋大学では、患者安全に専門性を有する医師養成プログラム(ASUISHI/CQSOプロジェクト)を主催している[4]。そこで、東海三県(愛知・岐阜・三重)のASUISHI/CQSO卒業生や、名大関連病院に上記PETシールド(挿管・抜管用)の共同購入を呼びかけたところ、18病院からレスポンスがあり、合計97個のシールドの共同発注に至った。
また、同じく東海三県のASUISHI/CQSO卒業生にどのような防護具が不足しているか、どのような製品開発のアイデイアがあるかアンケート調査を行った。その結果、全国の状況とほぼ同様に、N95マスクや、滅菌ガウンの不足が懸念された。
そこで、名古屋大学幹部を通じ、交流のある縫製メーカーを数社紹介頂き、独自の製造ラインの開拓に挑戦しようとしたが、これが難航した【図表6】。特に、滅菌加工技術の大半を中国が掌握しているという現実は動かしようがなく、価格が高騰していた。そこで、製品のサプライチェーンを確保する努力も重要であるが、長期戦に備えるには、いざサプライチェーンが閉ざされた時のために、防護具を院内で滅菌してリユースできるサイクルシステムを構築する方が有用ではないかと考えるようになった。
| 図表6 |
| マスク付き滅菌ガウン試作相談(右から筆者、八木哲也感染制御部長、安達なぎさICN) |
 |
そこで、5月2日、再び松尾総長に、紫外線などを用いた滅菌システムの開発の可能性を打診したところ、従来、名古屋大学が先端を走ってきたプラズマラジカルシャワーを用いた滅菌技術の第一人者である堀勝教授(低温プラズマ科学研究センター長)をご紹介いただき、5月13日、水野正明先端医療・臨床研究支援センター長とともに、医療現場の滅菌の現状を視察していただいた【図表7】。さらに、5月18日には、青色発光ダイオード研究をめぐって名古屋大学と交流の深かった豊田合成株式会社との共同研究で進める移動式紫外線照射滅菌ロボットの開発計画などに触れることができた。これらの研究、臨床応用は、緒についたばかりである。
| 図表7 |
| 右から堀勝低温プラズマ科学研究センター長、水野正明先端医療・臨床研究支援センター長(筆者教室にて) |
 |
また、6月4日、同じく豊田合成株式会社よりPCR検体採取専用車両を御寄贈頂いた【図表8】。これは、東京都医師会に次いで、二台目となる。この専用車両は、第二波・第三波に向け、当院のみならず、地域における貴重な戦力となる。少しずつではあるが、有機的な産学連携が進んでいると感じている。
このような、有事ならではの産学連携は、今回の渦中に蒔かれた小さな種といえる。言うまでもなく、日本の工学研究や技術は優れており、タレントも多く、品質も高い。将来的には、効能効果を謳ういわゆる「医療機器」として安全性を獲得し、製品化できるか、それらの許認可にかかる時間が、パンデミックと競争できるか、といったことが課題となろう。
| 図表8 |
| PCR検体採取専用車両贈呈式(2020年6月4日) 左から豊田合成株式会社執行役員の藤田様、同副社長の小山様、松尾清一名古屋大学総長、小寺泰弘名古屋大学附属病院長 |
  |
COVID-19重症化時のインフォームドコンセントについて
救命措置を巡るインフォームドコンセント文書作成
- 次に、安全部門に巡ってきた仕事は、COVID-19患者を診療するうえでのインフォームドコンセントについてである。主に、COVID-19疑いの可能性ありとして一般病棟内で隔離した患者が万一重症化した際に、救命・蘇生方法が通常と異なるため、予後に影響する可能性がある、ということについての事前説明・同意文書取得の必要性が持ち上がった。
- そこで、患者安全推進委員会の下部ワーキングである、院内救命質向上ワーキングにおいて、救急科の後藤縁科長が中心となり、説明文書の作成に取り掛かった。
- 説明書には、急変時であっても、感染防護の観点から医療者が防護服を着る時間を要すること、直ちに挿管行為を行わないこと、患者にサージカルマスク装着し酸素投与した状態で心臓マッサージをしながらストレッチャーでICUに搬送し、その後万全の態勢で挿管行為を行うこと、などが盛り込まれた。そのことにより、完全な気道確保に時間がかかる可能性があり、救命率が下がる可能性があることについても言及した。
- これらは、医療者としては忸怩たる内容を含むが、事前に患者に伝えないまま診療を行うことは倫理的に問題となる。文書はインフォームドコンセント委員会の審査・承認を得ることとなった。
- ちなみに、筆者は、当院のインフォームドコンセント委員会の委員長を務めている。同委員会では、9年間に亘って院内のインフォームドコンセント文書を審査、承認してきており、その数はすでに1100件を超えている。委員会のもとに、三つの部会(①手術部会、②薬剤部会、③その他部会)を設置し、それぞれに医師のリーダーを定め、院内弁護士立会いのもと、分業体制で審査・承認を行っている。現在、院内で行われているインフォームドコンセントの99%は、同委員会で承認された公式文書が用いられている。これらの平時の体制がスムースに機能し、承認手続きは迅速に行われた。
- 幸い、現時点では、院内急変患者が発生してないため、この説明・同意内容が実行に移されたことはない。しかし、第二波・第三波に向けて重要な準備となった。
- ちなみに、生命・医療倫理研究会が3月30日に公開した「COVID-19の感染爆発時における人工呼吸器の配分を判断するプロセスについての提言」[5]については、すでに院内関係者で共有している。このような命の選別を迫られる事態が来ないに越したことはないが、備えは必要であると考えている。
JCI(Joint Commission International)とCOVID-19
JCIが求めていた、新興感染症対策
当院は、2019年2月、日本の国立大学病院として初めて国際医療機能評価(JCI:Joint Commission International)に合格した【図表9】[6]。このことは、JCI側もインパクトニュースと捉えており、JCIのホームページには、当院のチャレンジに関する動画記事が掲載されている[7]。筆者は病院質向上推進本部長として、初回審査の統括責任者を務めた(2019年4月より、松下正病院機能改善本部長・輸血部長に交替)。
| 図表9 |
| 当院が4年がかりで取り組んだJCI認証(2019年2月) |
 |
JCIは平素の院内感染対策、さらに新興感染症対策について、国際基準として極めて高いレベルの到達目標を課している。当院は、4年をかけ、これらの達成に向けて努力を繰り返してきた。それには以下のような内容が含まれる(松下正本部長のスライドを一部改編して引用)。さらに、常に課題を数値化し、未達成項目について、改善に取り組む機能を有しているかどうかが厳しく審査される。
- クリーンとダーティーの動線を徹底的に分ける
- 手指消毒 直接観察法で70%以上の達成
- 手指衛生用アルコールの大量配置
- 診療時、患者ごとにシーツを替える、または診察台をアルコール清拭する
- 患者の体液等が付着したものはすべて別経路で搬出する
- 患者ベッドのマットレスの保管方法の変更
- 外装段ボールを患者動線上におかない
- 段ボールに限らず「アルコールなどで拭けないものは汚い」ということの認識
- 流しの清浄と、流しの下の棚(排水管スペース)からの物品の撤廃
- ゴミ回収方法の見直し
- 5Sの徹底(整理・整頓・清潔・清掃・躾)
- あらゆる部所の埃・カビ・サビの除去
- 空気/飛沫感染患者を診察する陰圧室の毎日の測定と記録
- 院内各部屋の換気回数、換気風量の監視
- 中学生以下の面会を禁止とし、面会申し込み票に発熱・呼吸器症状を記入させる
- 清掃業者への感染管理エリア図に基づいた明確な清掃の指示と、教育
- 工事による環境感染予防
今回のパンデミックにおいて、これらの対策はすべてプラスに働いた。JCI受審時には、実践が難しいと感じていた対策も、COVID-19によって徹底が加速された面がある。冒頭にも述べたが、これらは、平素からの感染制御チームや施設管理部門の活動の成果であり、一朝一夕に実行できるものではない。
また、JCIでの取り組みが活きたことの一つに、全ての医療機器・器材を一元管理するため、医療機器総合管理部を設置し、医師の専従教員を配置していたことが挙げられる(藤原道隆病院教授・医療機器総合管理部長)。同部とICNが連携して、特に防護具の備蓄状況のモニタリングや、シミュレーションが行われたことは有意義であり、COVID-19対策の大きなサポートとなった。
さらに、JCIでは、セキュリティ対策として、職員の名札着用の徹底と、名札をしていない人への声かけを求められていたが、今回これを促進し、感染防護のための、院内各所での立ち入り制限の徹底に繋げることができた。
現在日本には、JCIの認定を受けた医療機関が30施設ある[8]。今後JCIは、COVID-19対応を巡る世界の医療機関の成功例と失敗例を収集し、さらに厳しく審査基準を設定し直してくるであろう。ポストコロナ時代の外部評価機関として、有用な伴走者であると考えている。
産学外伝
空からの贈り物
5月28日、思わぬ一報が入ってきた。安全管理を巡り、当部と交流のあった日本航空(JAL)から、「飛行機が飛ばず、機内食が大量に余剰している。ぜひ、医療現場の皆さんに届けたい。」との知らせである。
航空は、医療にとって「安全」の大先達である。インシデントレポーティングシステム、クルーリソースマネージメント、ノンテクニカルスキル、重大事故調査、分析手法など、その多くを我々は航空業界から学んできた。
昨年来、当院の患者安全推進部はJALの皆様との貴重なご縁をいただき、相互に職場を訪問しての意見交換や見学会など、交流を深めていた。特に中部国際空港(セントレア)におけるJALエンジニアリング部門の見学は強く印象に残っており、航空が掲げる安全への高い理想と、それを希求する姿勢について、認識を新たにしていた。
同社の安全憲章には「安全とは命を守ることであり、グループ存立の大前提」「私たちは安全のプロフェッショナル」と言った言葉が並び、日常業務と乗客の安全確保がほぼ同義という域に達している。本来、医療もそう在らねばならない。
第一波も落ち着きを取り戻してきた6月24日、院内で贈呈式を迎えたが、その量に驚いた【図表10】。機内で定期的に提供される食品類(ジュース、お茶、あられ等)、いわゆる空旅の友、機内食の数々である。喜び、感謝と共に、航空業界の受難に思いを馳せた。これは、産学連携ではなく、安全という理念を巡っての異業種間の“絆“であり、“心の防護具“となるものである。
| 図表10 |
| JAL機内食贈呈式(2020年6月24日)右から筆者、JALエンジニアリング中部空港整備部の篠田様、同水野様、JAL中部地区支配人の五百旗頭様、小寺病院長、JAL中部地区副支配人の西川様、深見患者安全推進部副部長、服部総務課専門員 |
  |
今後の課題
院内ロジスティクス確保の難しさ
第一波において、病院長、事務部長以下、執行部が最も時間を割かれたことは、COVID-19患者を受け入れる際の、病床の確保や、人員の確保の算段(シミュレーション)であり、1~3日先を予測したロジスティクスの確保である。
特に、内科系集中治療部と外科系集中治療部における臨時的な病床配分の変更、疑い例の収容スペースの確保、看護師、医師の配置、手術数の調整、危険手当の給付等のシミュレーション、職員への説明と協力要請等に、かなりの労力が費やされた。
この点に関しては、あらかじめ陽性患者用、さらに疑い患者用に一定のバッファー病床やスペースを確保しておき、平時と有事、そしてその移行期のフェーズ切り替えによって、迅速にハード・ソフトのフォーメーションチェンジができるようなロジスティクス・アルゴリズムを準備しておくことが望ましい。当院では第二波に備え、これらの整備を行ったが、行政の援助や、制度的支援等もさらに検討されてよいと思われる。
患者安全教育手法の模索
3密回避のため、全職員対象の研修会など、安全教育の場が制限されることは、懸念の一つである。特に、チームスキルやノンテクニカルスキル習得のためのチームSTEPPS研修や、学生への臨床実習など、ワークショップ形式で運用されるプログラムは、現在望むような形での継続ができていない。直ちに影響が出るものではないかもしれないが、長期化した場合、院内の安全文化の醸成に、思わぬロスを生じる可能性がある。
一方で、従来の教育手法には、効率の悪さや、成果がばらつくなど、デメリットもあった。今後の成人教育は、動画配信や、WEBを用いた研修がメインになる可能性がある。中でも、企画、撮影、編集、配信、分析、フィードバック、行動変容の測定といった、一気通貫的な教育マネジメントを可能とする技術が急速に発達する可能性がある。
この点においては、産学連携も視野に入れながら、過去の習慣に囚われず、より柔軟な発想と変化への適応が必要になると考えている。
医療への信頼の確保
患者安全責任者としては、今回の経験を振り返り、日本の医療は信頼されているのだろうか、ということを考えないわけにはいかない。日々の診療や、患者説明、医療の質改善や、事故発生時の対応などを通じて、医療現場はどの程度国民から信頼されてきたのだろうか、ということである。
このような非常時に、急に「医療者の声に耳を傾けて欲しい」、「医療崩壊を防ぐため家にいて欲しい」と言われても、普段から医療に信頼を置いてなければ半信半疑となるであろうし、逆に強い信頼があれば、一気に団結できるであろう。TVやインターネット等を通じて届けられる、医療への、有り難くも、ぎこちなさの残るエールの数々は、これまでの医療の在りようの写し鏡であると筆者の目には映る。
パンデミックに限ったことではないと思うが、国家的有事においては、患者に対する真摯さ、誠実さ、実直な医療事故防止への取り組みなど、日頃の医療人の姿勢や態度が問われることになる。そして、その信頼関係は、国力ともなりうることを、今、改めて学んでいる。
おわりに
先端医療・学際研究・次世代教育・患者安全 with PANDEMIC
以上、主にCOVID-19第一波の4ヶ月間において経験したことについて、患者安全責任者の視点から記載した。幸い、この間、重大な医療事故は起きていない。
仮にCOVID-19が収束したとしても、今後は、どうであれ、パンデミックと共存できる大学病院の在り方を模索することになる。医療経済が厳しさを増す中、私たちは、大学病院として、多くの取捨選択を迫られることになるだろう。COVID-19は私たちに様々な困難をもたらす一方で、成長、発展のためのヒントを投げかけている。
最後に、大学病院に所属する一人として、そして、患者安全に専従するものとして、「先端医療・学際研究・次世代教育・患者安全 with PANDEMIC」というキーワードを提示したい。そのような観点で、本拙文を再度俯瞰していただけたら幸いである。
[引用文献]
- https://www.med.nagoya-u.ac.jp/hospital/news/covid-19/2020/04/15191049.html
- https://www.med.nagoya-u.ac.jp/hospital/news/covid-19/2020/04/16164134.html
- https://youtu.be/ayQecaEOIzI
- http://www.iryoanzen.med.nagoya-u.ac.jp/cqso/
- http://square.umin.ac.jp/biomedicalethics/activities/ventilator_allocation.html
- https://www.med.nagoya-u.ac.jp/hospital/news/press-release/2019/02/25130631.html
- https://www.jointcommissioninternational.org/accreditation/nagoya-university-hospital-achieves-jci-accreditation/
- https://www.jointcommissioninternational.org/about-jci/jci-accredited-organizations/?c=Japan#f:_Facet_Country=[Japan]
