新型コロナウイルス感染拡大時における我が国の集中治療の現状と課題
| 西田 修 | 一般社団法人日本集中治療医学会 理事長藤田医科大学医学部 麻酔・侵襲制御医学講座 主任教授 |
| COI: | なし |
~横断的ICU情報探索システム(CRISIS)の有用性と展望~
- 欧米での状況を見ても、新型コロナウイルス感染症の死者数を少なく抑えるためには、集中治療供給体制の強化と維持が非常に重要であることがわかる。
- 我が国の集中治療のレベルは高く、救命率は非常に高いが、キャパシティーに余裕はほとんどなく、臨界点を超えると一気に死者数が急増する可能性が高い。
- 東京都では第1波時に重症患者が急増し、あと少しで臨界点に達する状況であった。
- 重症者は長期間ICUに滞在する。北海道では、第1波の影響が残ったまま第2波が積み重なりICUが埋まった。波の高さのみならず波の間隔をあけることの重要性が見て取れる。
- 今後の感染拡大に備え、下記の提案をしたい。
- ハイケアユニット等への看護師、医師のマンパワーの確保を行う。
- 感染拡大時には、不急の手術を延期するなど、通常診療の縮小を行い、人員の再配置を行う必要があるが、医療機関にとっては経営面で大きな問題となる。さらに、施設改築など相応の設備投資なども必要となる。行政からの協力金とのセットで強力な要請を行うなどの措置を検討する。
- 状況を把握する上で、CRISISデータはとても有用であった。これを基に、数理モデルを作成し、社会経済活動のコントロールを行う指標としてのCRISISの活用を行う。
はじめに
パンデミックにおいては、如何に死者数を少なく抑えるかは最重要課題の一つである。このためには、感染の拡大防止、重症化防止、そして、命の最後の砦としての集中治療体制の維持が重要であることは論を待たない。新型コロナウイス感染症(COVID-19)の拡大により、集中治療を必要とする患者の数が、集中治療のキャパシティーを超えることが決してあってはならない。この臨界点を超えると、COVID-19の重症例のみならず、COVID-19ではない重症患者においても、本来受けるべき集中治療が受けられず、助かる命も助からなくなる。また、命の選別のような事態になりかねない。重症患者の受け皿としてのICUベッドの確保は喫緊の課題である。
日本集中治療医学会では、COVID-19に限らず、災害等の危機的な状況での患者および集中治療リソースの共有を目的に、横断的ICU情報探索システム(CRISIS: CRoss Icu Searchable Information System)を構築した。今回、COVID-19の重症症例にこれを用い、日本COVID-19 ECMO net(日本集中治療医学会、日本救急医学会、日本呼吸療法医学会、日本感染症学会、日本呼吸器学会、PCPS/ECMO研究会)で運用を行い、CRISISで蓄積されたデータベースを日々グラフ化して学会のHP上で公開している[1]。
本稿では、CRISISのデータを通して見えてきたCOVID-19に対する我が国の集中治療の現状と課題、社会経済活動再開などのコントロールツールとしてのCRISISの運用の可能性について論じる。
1. 欧米の集中治療の体制と医療崩壊
日本に先行して欧州ではCOVID-19は猛威を振るい感染爆発が起きて多くの死者を出している。2020年5月6日現在、ドイツでは、感染者数約16万7千人に対して、死者数は7,000名以下であり、致死率は4.2%である。これは、英国15.3%、フランス15.0%、イタリア13.7%などと比べると突出して低い[2]。この理由の一つとして、集中治療体制の相違が考えられる。2012年のRhodesらの報告[3]によると、欧州のICUベッドの人口10万人当たりの総数は、平均11.5床であるのに対して、ドイツは29.2と突出して高い。ちなみに、英国は6.6床、フランス11.6床、イタリア12.5床である。
ドイツでは、COVID-19の流行以前には、ICUのベッド数は約25000床(人口10万人当たり約30床)あったが、ドイツ政府は、集中治療の必要性を早期から認識し、医療機関にICUの増床を要請しICUを40,000床にまで増床して対応している。具体的には、人工呼吸器付きのICUベッドを追加で設置するか、手術を縮小するなどして既存のICUベッドをCOVID-19専用として提供する場合に、ICU1床につき5万ユーロ(約600万円)を付与するなどの政策誘導[4]を行った。これにより、集中体制は維持できており、フランスやイタリア北部からも重症患者を受け入れている。イタリアで最も被害が深刻なベルガモからは、医療崩壊により人道的危機が生じている悲惨な状況が報告されている[5]。感染爆発を起こしたニューヨーク州では、3月24日現在で、25,665人の感染が確認されており、他の州に比べて突出して感染者数が多かった。同日、アンドリュー・クオモ知事は記者会見を行い、3000床あるICUを4万床まで増設する必要があるとして、各病院に増設を命じている[6]。Richardsonらは、ニューヨーク市のメトロポリタンエリアでの2020年3月1日から4月4日における治療成績を報告している[7]。この間の症例5700名中、退院もしくは死亡した症例は2634名で、死亡率は553名(21%)であった。人工呼吸を行った患者の死亡率は18~65歳で76.4%、65歳超えでは実に97.2%にであった。また、死亡者の内訳をみると、18~65歳では81.3%がICUに収容されて亡くなったのに対し、65歳を超える年齢では、56.6%の患者がICUに収容されることなく死亡している。これは、ICUのベッド数や人工呼吸器の台数に限りがある中で、「命の選別」が行われていたことを示唆している。このような、海外における状況からしても、パンデミックにおいては集中治療体制の十分なキャパシティーが重要であることが見て取れる。
2. 我が国の集中治療の現状とCOVID-19対策上の問題点
1)我が国の集中治療のレベルとCOVID-19のCRISISで見たCOVID-19の成績
我が国の集中治療のレベルは平常時より国際的にみても非常にレベルが高い[8]。COVID-19の治療においても、CRISISの登録データによれば、ECMOを行わず人工呼吸器のみで管理し、人工呼吸器から離脱し生存している症例数は2020年5月7日現在で、182例、死亡した症例は43例であり、死亡率は19%に留まっている【図表1】。先のニューヨークからの報告では、人工呼吸を行った症例の死亡率は88.8%であることを考えても素晴らしい成績であると考えられる。
| 図表1 |
| 日本におけるCOVID-19人工呼吸器装着(非ECMO)症例の治療成績 |
| ECMOを使用せずに人工呼吸器による呼吸管理を行った症例の成績。男性が多く、年齢が上がるほど死亡率が高いが、全体の死亡率は19%と低く抑えられている。ニューヨーク市で人工呼吸装着患者の死亡率88%(JAMA. Published online April 22, 2020. doi:10.1001/jama.2020.6775)と比べてはるかに成績が良い。 |
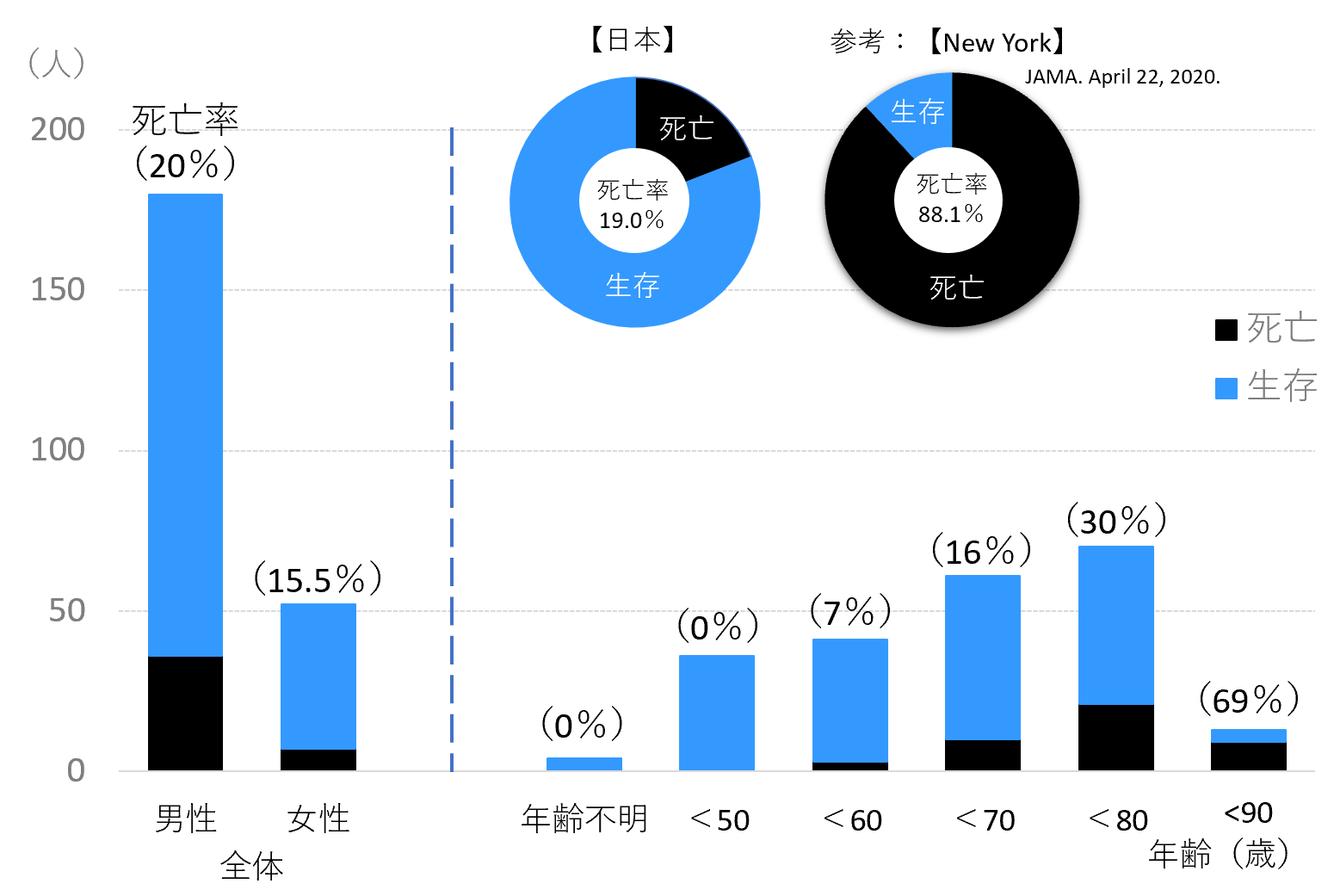 |
| 日本COVID-19 ECMO net(日本集中治療医学会など)によるCRISISのデータより |
COVID-19に対するECMO(extracorporeal membrane oxygenation:体外式膜型人工肺)による治療成績も大変優れている【図表2】。ECMOは、原則、人工呼吸器管理では救命困難と判断される65歳以下の症例で行われるが、2020年5月7日現在、ECMOから離脱した生存者数は78名であり、救命率は73.6%である。世界のECMO専門家で構成するThe Extracorporeal Life Support Organization(ELSO)のCOVID-19に対するECMOの治療成績(退院時生存率44%)と比べても、評価時期が異なるが優れた成績であるといえる。
| 図表2 |
| 日本におけるCOVID-19ECMO装着症例の治療成績 |
| ECMO治療中の症例を除いて救命率を算出 |
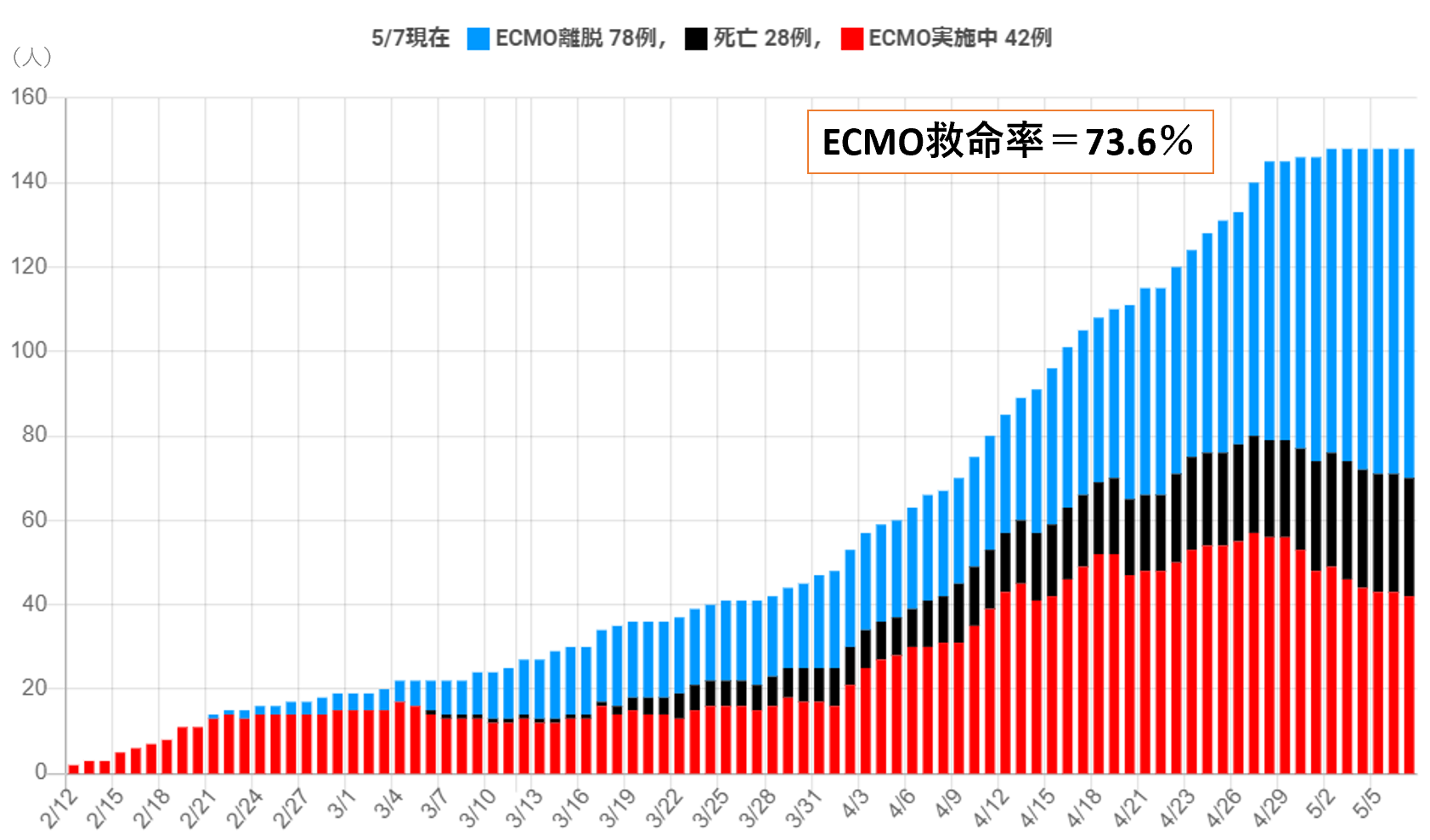 |
| 日本COVID-19 ECMO net(日本集中治療医学会など)によるCRISISのデータより |
これらの実績から見ても、わが国のCOVID-19の死者数数の少なさには、集中治療の高い治療成績が大きく寄与していると考えられる。
2)我が国のCOVID-19重症患者の受け皿の実情と問題点
一方で、各医療機関のICUでは、通常診療における重症患者の対応に追われており、COVID-19の重症患者にベッドを用意する余裕は少ない。このため、我が国における、COVID-19の重症患者の受け皿としてのICUベッド数は非常に限られている。ICUの施設基準や人員配置などが国ごとに異なるので、海外データとの比較は単純にはできないが、人口10万人当たりのICUベッド数はおよそ5.6である。ICUと病棟の中間的な重症度の患者を主に扱うハイケアユニット等をすべてICUと見なしてカウントすれば13.6床となるが【図表3】、ドイツのように30床あってもさらに45床まで増設を進めている現状を考えれば、重症患者の受け皿として「ヒトとモノ」を備えた集中治療を行いうるベッド数の確保は急務であると考えられる。
| 図表3 |
| 各都道府県別 ICUならびにハイケアユニット等のベッド数 |
| 平成29年度病床機能報告の結果から集計(注)(https://www.mhlw.go.jp/stf/seisakunitsuite/bunya/0000055891.html) ICU(特定集中治療室管理料1〜4、救命救急⼊院料2・4を算定できる施設)は、重症患者を管理するために看護配置などが強化されている。HCU(ハイケアユニット)などICUに準じる施設では、一般的に、ICUと病棟の中間的な役割を果たすユニットであり、看護配置はICUの半分以下である。ハイケアユニット等では、人員配置等を強化しない限り、長期の人工呼吸管理や多臓器不全の症例を扱うことは困難である。感染拡大が懸念される地区では、今後に備えて、ハイケアユニットのICU化などの対策が急務である。 |
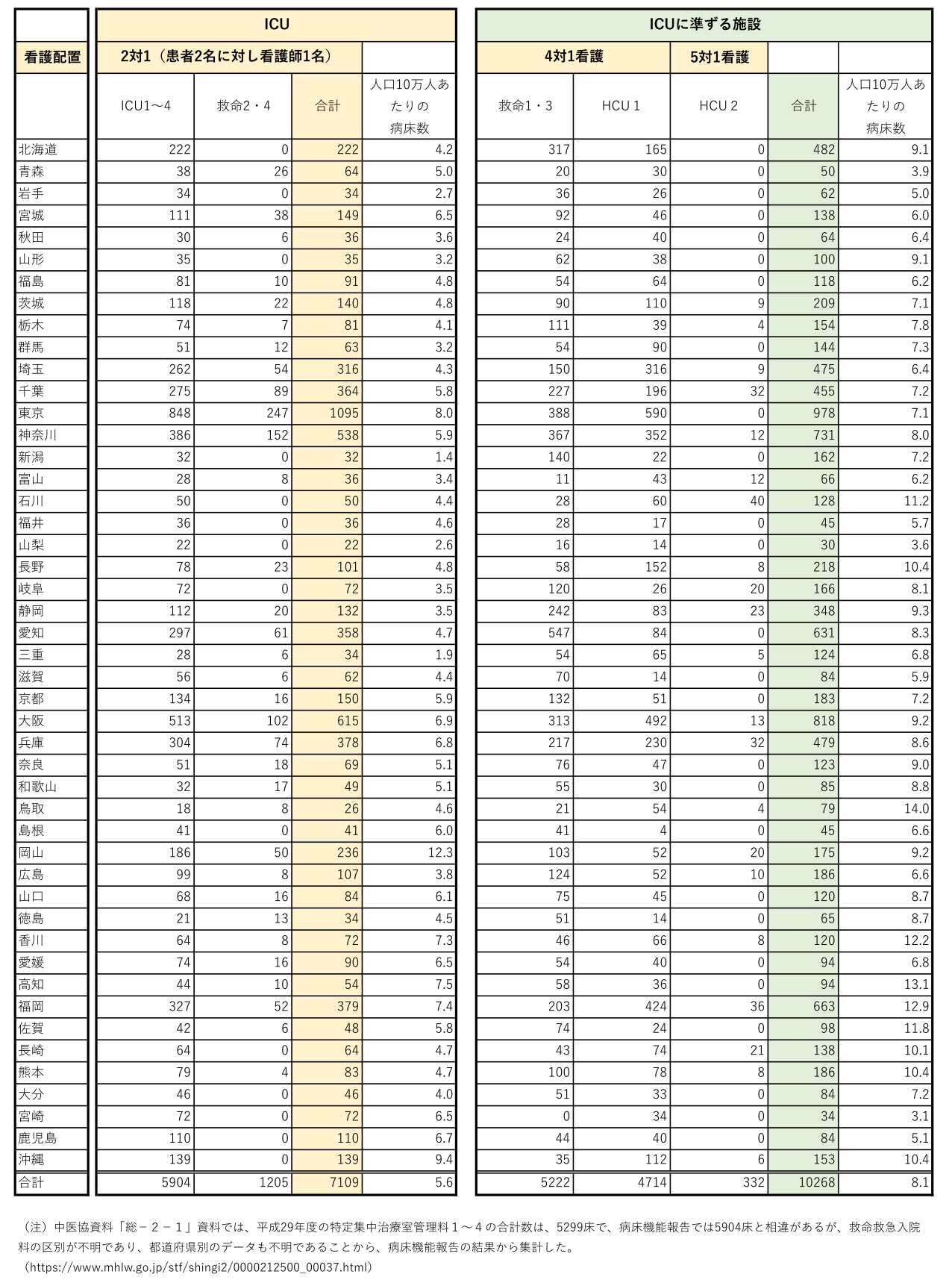 |
| https://www.jsicm.org/news/upload/icu_hcu_beds.pdf |
さらに、重要なことはマンパワーの問題である。ICUは患者2名を1名の看護師でケアをする2対1看護であるが、重症化したCOVID-19の集中治療を行うには、感染防御の観点からも最低でも1対1看護以上が必要になる。また、集中治療は非常に専門性が高く、重症呼吸不全に対する人工呼吸管理はかなりの熟練を要する。不適切な人工呼吸器の設定は、かえって肺を障害することになるため、重症呼吸不全に対して適切に人工呼吸器を扱える医師が少ないことも問題である。ECMOでの管理ともなればより一層のマンパワーが必要となる。ましてや、ハイケアユニットなどでは、看護配置は、4対1看護もしくは5対1看護であり、人員配置等を強化しない限り、長期の人工呼吸管理や多臓器不全の症例を扱うことは困難である。医師の数でみても、集中治療専門医の数は、日本では1850名(2019年4月1日時点)であるのに対し、ドイツでは8328名(2018年12月31日時点)と大きく異なる[9]。
3)今後のCOVID-19重症患者の受け皿拡充に向けて
重症患者の受け皿として、集中治療を行える「ハコ・モノ・ヒト」の確保は大変重要であり、COVID-19以外の症例も含めて、重症者数が集中治療のキャパシティーを超えると、前述の日本の高い集中治療のレベルを享受出来ない症例が増加し、助かる命も助からなくなる。COVID-19の⼈⼯呼吸器装着患者は1か⽉程度ICUに滞在し、抜管後も数⽇はICUに滞在することを考えると、ほとんどの地域で重症患者の受け皿に余裕はないと考えられる。今後に備えて、ハイケアユニットに人員配置を行いICUと同等の機能を持たせるなどの対策が急務である。さらには、感染が拡大している地域では、通常診療の縮小を早急に進める必要がある。通常医療を縮小することで、病床に余裕ができるだけでなく、重症症例への人員の傾斜配置が可能となる。手術件数を減らすと、手術室看護師、麻酔科医、外科系医師の手が空きICUを手伝うことが可能となる。また、麻酔器には人工呼吸器がついており、各種モニター、輸液ポンプ、人工心肺装置などの医療機器も揃っており、空調の問題などがあるものの、いざとなれば手術室をICUとして使うことも想定できる。
幸いにも、政府の柔軟な対応により2020年4月18日付けで、新型コロナウイルス感染症患者(中等症・重症)の受入れに係る特例的な対応が発出され[10]、病院側の負担が軽減されたことにより、今後、重症患者の受け皿が広がる準備が整ってきている。
しかしながら、COVID-19に対応するためには、施設改築などには相応の設備投資なども必要となる。また、重要患者の治療のために人員の再配置を行うために、不急の手術を延期するなどの必要があるため、経営面での問題も残されているのが実情であり、行政からの協力金とのセットで強力な要請を行うなどの措置が必要と思われる。各都道府県知事が、軽症から重症に至るまで、地域の実情に根ざした医療機関の再編成等を指示するなど、COVID-19以外の症例も含め適切な医療が維持できるよう、強いリーダーシップを発揮して迅速な対応をすることが必要と思われる。
3. CRISISのデータから見る集中治療の逼迫度と、予測ツールとしてのCRISISの運用の可能性
日本集中治療医学会などが運営するCRISISの集積データを振りかえりながら、東京都と北海道を例に、医療体制逼迫度を見ていくことにする。CRISISは全数調査ではないが、協力病院は570以上でその総ICUベッド数は6000近いことから日本のICUの80%ほどを反映していると推察している。
1)逼迫状況の把握ツールとしてのCRISIS
ここで示すデータは、学会のホームページで一般に公開しているものに加えて、受け入れ可能ベッド数もグレーで表示されている。東京都のグラフ【図表4】を見ると、人工呼吸器装着症例数が4月2日から4月24日までの3週間で88例にまで急増し、この時点での受け入れ可能なICUベッド数は168床であった。人工呼吸管理症例が増加するにつれ、受け入れベッド数も増加していることがわかる。
| 図表4 |
| 東京都の人工呼吸器管理症例と受け入れベッド数の推移 |
| 東京都のICUベッド数は1000床程度であることから、受け入れ可能数には限りがある。東京都で人工呼吸管理をしている症例が200名程度になると急激に死者が増える可能性がある。 |
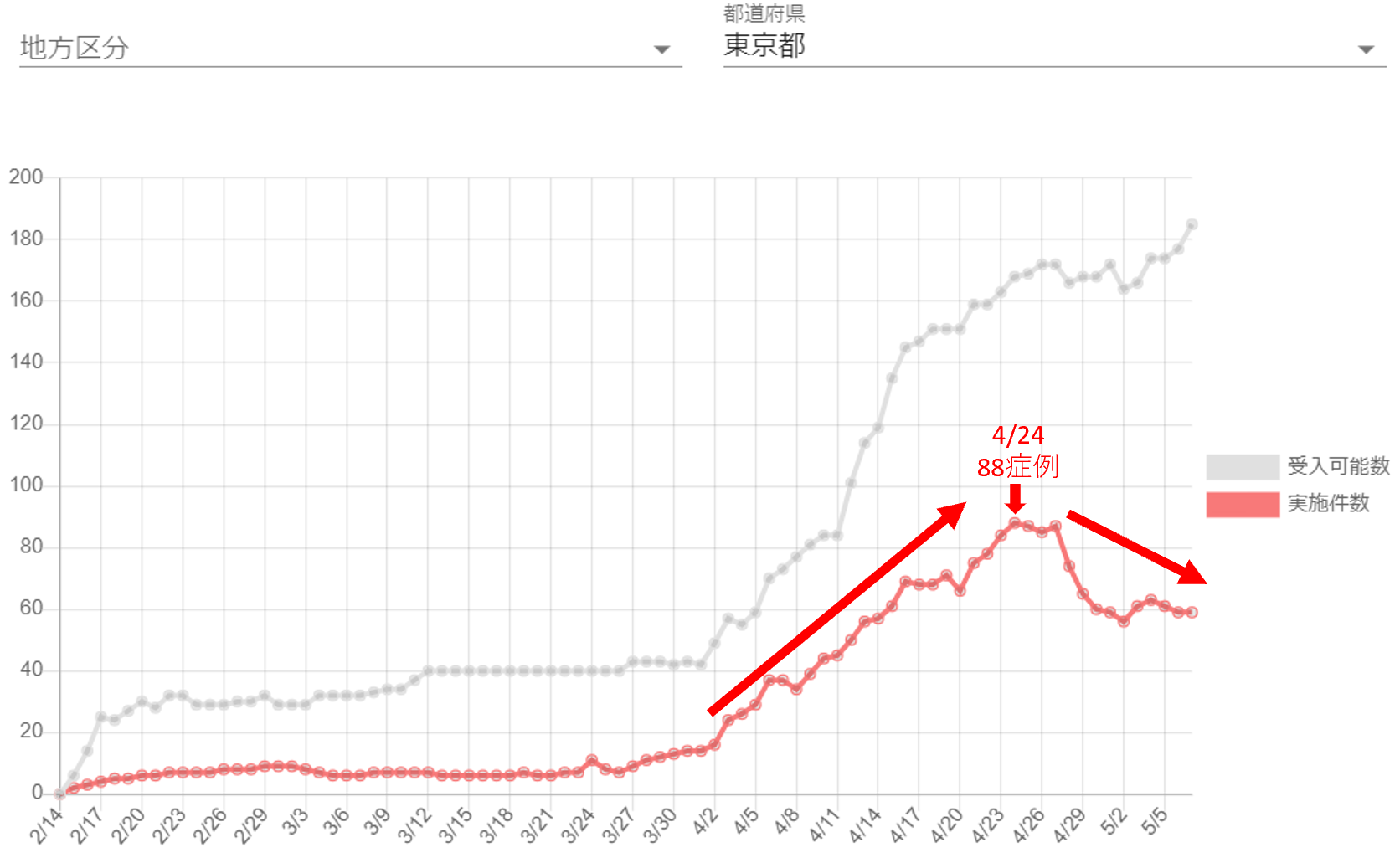 |
| 日本COVID-19 ECMO net(日本集中治療医学会など)によるCRISISのデータより |
4月24日の時点での人工呼吸管理をしている症例数は、実際には東京都全体で100名以上に人工呼吸管理が行われ、人工呼吸を行っていない症例も併せて150名ほどがICUに収容されていたと推察される。東京都のICUベッド数は1,100床程度しかなく、通常診療を続ける限りCOVID-19用に用意できるICUベッドは200床程度が限界であると考えられることから空き病床はほとんどない逼迫した状況であったと考えられる。24日のPCR陽性者数は161名であり、感染者数の5%程度がICU管理となることを考えると、数日後には重症患者の受け皿がなくなる可能性も見えていた。幸いにもその後陽性患者は減少し、人工呼吸管理症例も27日を境に減少傾向に入り、危機的状況を脱出した様子が伺える。
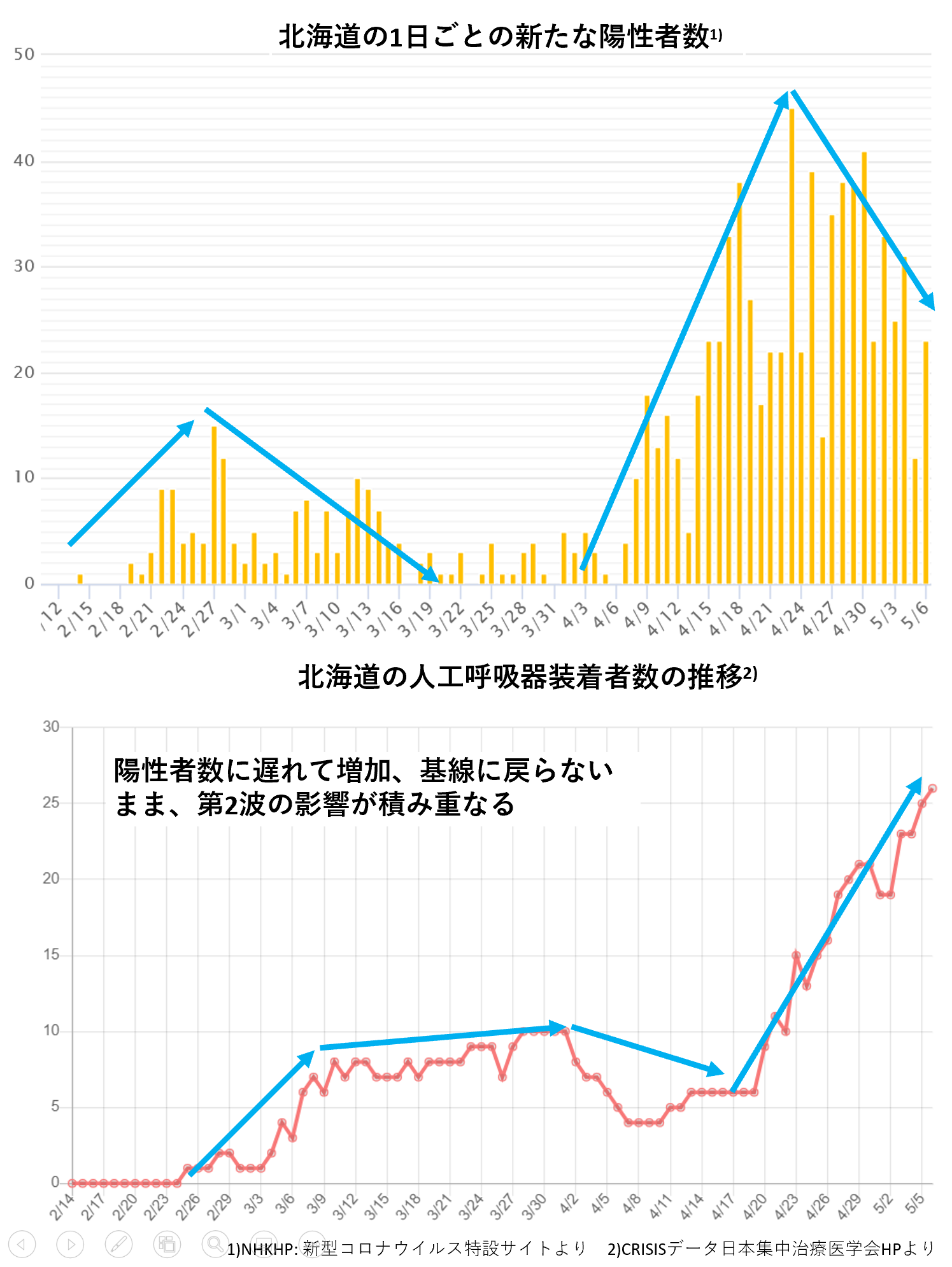
2)CRISISから見た北海道の状況から見る新規陽性者数と集中治療の逼迫状況の乖離現象
新たな感染者数が減少しても、重症患者が改善するのは長期間を要することから、いったん埋まったベッドが空床となるには時間を要する。グラフに日ごとの陽性者数と人工呼吸管理症例数の推移を示した【図表5】。北海道では、2月下旬からの感染拡大は北海道独自の緊急事態宣言とクラスター対策により3月中旬には収束したが、人工呼吸管理症例は遅れて増加し、十分に基線に戻らないまま、4月上旬から始まった第2波の影響が第1波の重症患者に積み重なって上昇を続けていることがわかる。COVID-19では重症者が長期間ICUに滞在するため、次の波の方が小さくても、間隔が短いと受け皿がなくなる。
| 図表5 |
| 北海道の状況から見る新規陽性者数と集中治療の逼迫状況の乖離現象 |
| 北海道では、2月下旬からの感染拡大は北海道独自の緊急事態宣言とクラスター対策により3月中旬には収束したが、人工呼吸管理症例は遅れて増加し、十分に基線に戻らないまま、4月上旬から始まった第2波の影響が4月下旬から積み重なって上昇を続けていることがわかる。時間的ずれにも注目。 |
 |
| 上段:https://www3.nhk.or.jp/news/special/coronavirus/data/ 下段:https://covid19.jsicm.org/ |
感染拡大の波が何度か押し寄せてくる時に、波の高さのみならず波と波の間隔をあけることの重要性が見て取れる。
3)CRISISデータを基とした数理モデルによる社会経済活動再開のためのコントロールツールとしての可能性
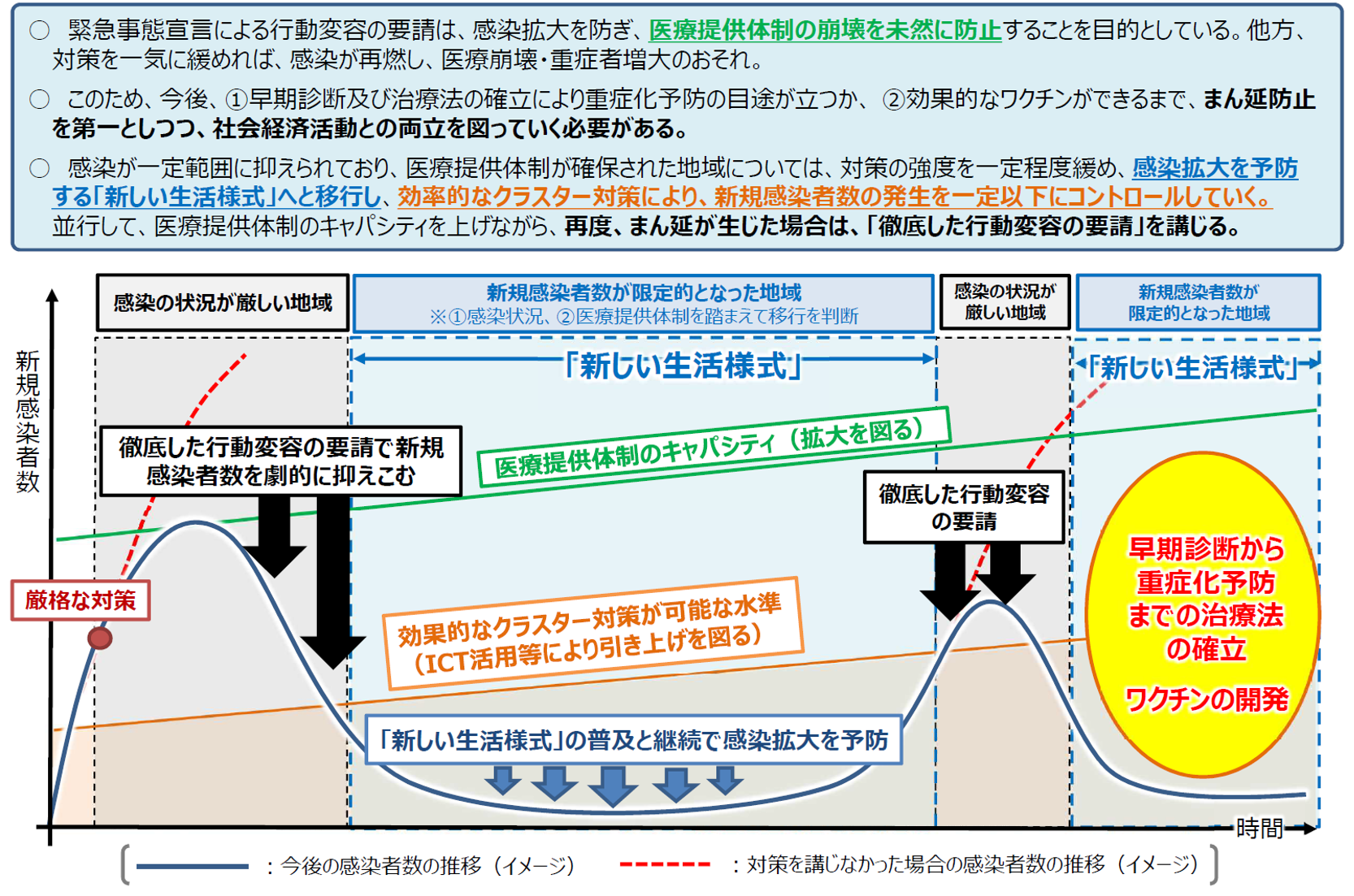
2020年5月1日に開かれた専門家会議で示された「新型コロナウイルス感染症対策の今後の見通し(イメージ)」【図表6】を示す。ここで書かれているように、新規感染者数が限定的となった地域では、感染状況と医療供給体制を踏まえた活動が重要である。第2波、第3波に備えた集中治療供給体制の強化が重要であり、社会・経済活動の許容範囲の拡大のためにも重要である。
| 図表6 |
| 新型コロナウイルス感染症対策の今後の見通し(イメージ) |
| 社会経済活動を再開することは非常に大切なことであるが、第2波、第3波が生じる恐れとトレードとなる。これらの波が来るタイミングをコントロールすると同時に、急激に重症患者が増加した場合に備えて、集中治療を行える「ハコ・モノ・ヒト」の確保を急ぐ必要がある。受け皿を十分に増やしておけば、社会経済活動の自由化の許容範囲も大きくなる。 |
 |
| 2020年5月1日新型コロナウイルス感染症対策専門家会議資料 https://www.mhlw.go.jp/content/10900000/000627254.pdf |
東京都は感染拡大が生じている地域ではあるが、感染爆発といえる状況ではない。しかしながら、重症患者の受け皿の拡充がなされない限り現状のままでは、東京都で人工呼吸管理をしている症例が200名程度になると急激に死者が増える可能性があることは容易に想像できる。社会経済活動を再開することは非常に大切なことであるが、第2波、第3波が生じる危険性とトレードとなる。これらの波が来るタイミングをコントロールすると同時に、急激に重症患者が増加した場合に備えて、集中治療を行える「ハコ・モノ・ヒト」の確保を急ぐ必要がある。受け皿を十分に増やしておけば、社会経済活動の自由化の許容範囲も大きくなる。軽症患者の受け皿もさることながら、重症患者の受け皿こそがボトルネックである。現状では、CRISISの入力を頑なに固辞される施設も多くあり、学会から要請をしてもこれ以上の参加を頂くことは困難である。行政からの入力要請をしていただけないかと考えている。そのことで結果として、データはより信頼性の高いものとなり、これらのデータをもとに専門家の先生に数理モデルなどを作成頂き、集中治療の崩壊を阻止する指標として用いていただくことを希望する。現在は、入力の手間を抑えるために、ICUの滞在期間の入力項目などを省いてある弱点があるが、必要な項目を追加することは可能であり、専門家のご指示を頂いて変更を行いたい。
まとめ
COVID-19の重症患者や管理において、今までのところは、我が国の集中治療は高いレベルで機能しており、多くの命を救命している。感染拡大が広がった時にも、この高い医療レベルを維持するためには、受け皿の拡充と集中治療のキャパシティーを超えないことが重要であり、行政のコントロールに期待したい。この目的のためには、集中治療現場の逼迫度の把握と、社会経済活動のコントロールを行う指標としてのCRISISの活用が期待される。
[引用文献]
- https://covid19.jsicm.org/
- https://gisanddata.maps.arcgis.com/apps/opsdashboard/index.html#/bda7594740fd40299423467b48e9ecf6
- Intensive Care Med (2012) 38:1647–1653
- ドイツ政府COVID-19病院救済法 https://www.bundesgesundheitsministerium.de/fileadmin/Dateien/3_Downloads/Gesetze_und_Verordnungen/GuV/C/Entwurf_COVID-19-Krankenhausentlastungsgesetz.pdf
- NEJM Catalys March 21, 2020 DOI: 10.1056/CAT.20.0080 https://catalyst.nejm.org/doi/full/10.1056/CAT.20.0080#.XncKDCUU8M8.twitter
- 2022年3月24日アンドリュー・クオモ会見 https://www.youtube.com/watch?time_continue=237&v=WoeIoSYSk50&feature=emb_log
- JAMA. Published online April 22, 2020. doi:10.1001/jama.2020.6775 https://jamanetwork.com/journals/jama/article-abstract/2765184
- https://www.jipad.org/images/report/2017/jp_report.pdf
- 2018年ドイツ医師会統計資料40頁URL https://www.bundesaerztekammer.de/fileadmin/user_upload/downloads/pdf-Ordner/Statistik2018/Stat18AbbTab.pdf
- https://www.mhlw.go.jp/content/000622827.pdf
