診療所で初期対応したCOVID-19症例
| 横山 聡 | 公益財団法人 日産厚生会診療所 副所長 |
| COI: | 未確認 |
- 都心部の昼間人口の多くを占める勤労者世代は、定期通院の医療機関やかかりつけ医を持たないことが多い。COVID-19の初期対応は、現在、基本的に居住地の保健所と医療機関で行うこととされている。しかし居住地から離れた勤務先で発症した場合は、主に勤務地の近隣にある診療所で対応する可能性が高い。
- 限られた医療リソースしかない医療現場では、目前の患者さんに対して、どのようにして早急に治療の道筋をつけるかが最大の課題である。診療所の医師がCOVID-19を疑う場合は、すみやかなRT-PCR検査を可能とする体制が必要である。とくに、重篤感があり早急に高度医療が必要と思われる患者さんについては、後方支援医療機関への紹介受診体制の明示化が必要である。
- COVID-19は指定感染症であり、行政による管理のもとにある。冬の到来に備え、診療所レベルで利用できる迅速な診断法と、行政区を越えた医療連携のシステムの確立が求められる。
はじめに
2020年6月23日現在、政府による「緊急事態」が解除され、東京都の「外出自粛、休業要請等の緩和措置」もステップ3まで緩和された。これにより都心部ビジネス街への人出も、70~80%程度に戻っているという[1]。それに伴い、都心部での一般診療所への受診者も徐々に戻りつつある。6月に入ってからの東京都での新規感染者を年代別でみると、活発な社会活動を再開した20代から40代が多い[2]。
企業に対しては、従業員の健康状態把握、出社前の検温などの義務付け、無理な出社をしないなどを求めてはいるものの、仕事の事情などから必ずしも遵守されていない。また、出勤時には体調に問題がなかったとしても、出社後に発熱、倦怠感などの急激な症状悪化が起こる場合もある。しかし若い世代は、定期通院の医療機関やかかりつけ医を持たないことが多い。
従って都心部のオフィス街の診療所に、COVID-19疑いの勤労世代の方が、初診患者として訪れる確率が高まっている。筆者らは最近、これまでの医療体制では対応に苦慮するCOVID-19症例を経験したので報告する。
症例
6月中旬、筆者の勤務する公益財団法人・日産厚生会診療所(東京都港区・無床)を、高熱と強い全身倦怠を訴える近隣企業勤務の20代の方が、事前の電話相談なく初診された。患者さんは出勤時には軽い熱感程度だったが、受診時には高熱と強い全身倦怠のため座っていることも辛い状態だった。呼吸器症状、消化器症状、さらに明らかな嗅覚障害は欠くものの、重篤感が強かった。そこでCOVID-19の急性増悪が疑われ、高度医療機関における早急な対応が必要と考えられた。
当診療所は、COVID-19に対するRT-PCR検査等の対応をしていない。これまでは、発熱と咳などの呼吸器症状があっても、軽症であれば対症的な内服薬処方と自宅安静の指導を行い、翌日以降に悪化傾向があれば、患者さんの居住地の保健所に相談するよう指導してきた。しかし今回の患者さんは重篤感が強かったため、COVID-19を強く疑い、その場で港区を所轄するみなと保健所の担当者に電話で相談した。みなと保健所でのRT-PCR検査含む対応は、原則として港区民に限るというところだったが、こちらから重ねてのお願いで、幸いにも近隣の高度医療機関にて引き受けてくださる道筋をつけていただいた。その翌々日にPCR反応陽性の知らせが、保健所から届いた。
当診療所では有症状者を一般外来とは別のブースで診察し、スタッフはスタンダードプリコーションにより対応していた。このため感染拡大のリスクは低く、その後の診療体制に影響はなかった。
考察
この事例を鑑みると、保健所としては最大限の対応をしてくださったものの、臨床の現場としては、早急な診断と治療を迫られた。こうした局面において、ファースト・タッチの診療所がどのような対応をし、また後方支援を受けることができるかを考える機会となった。
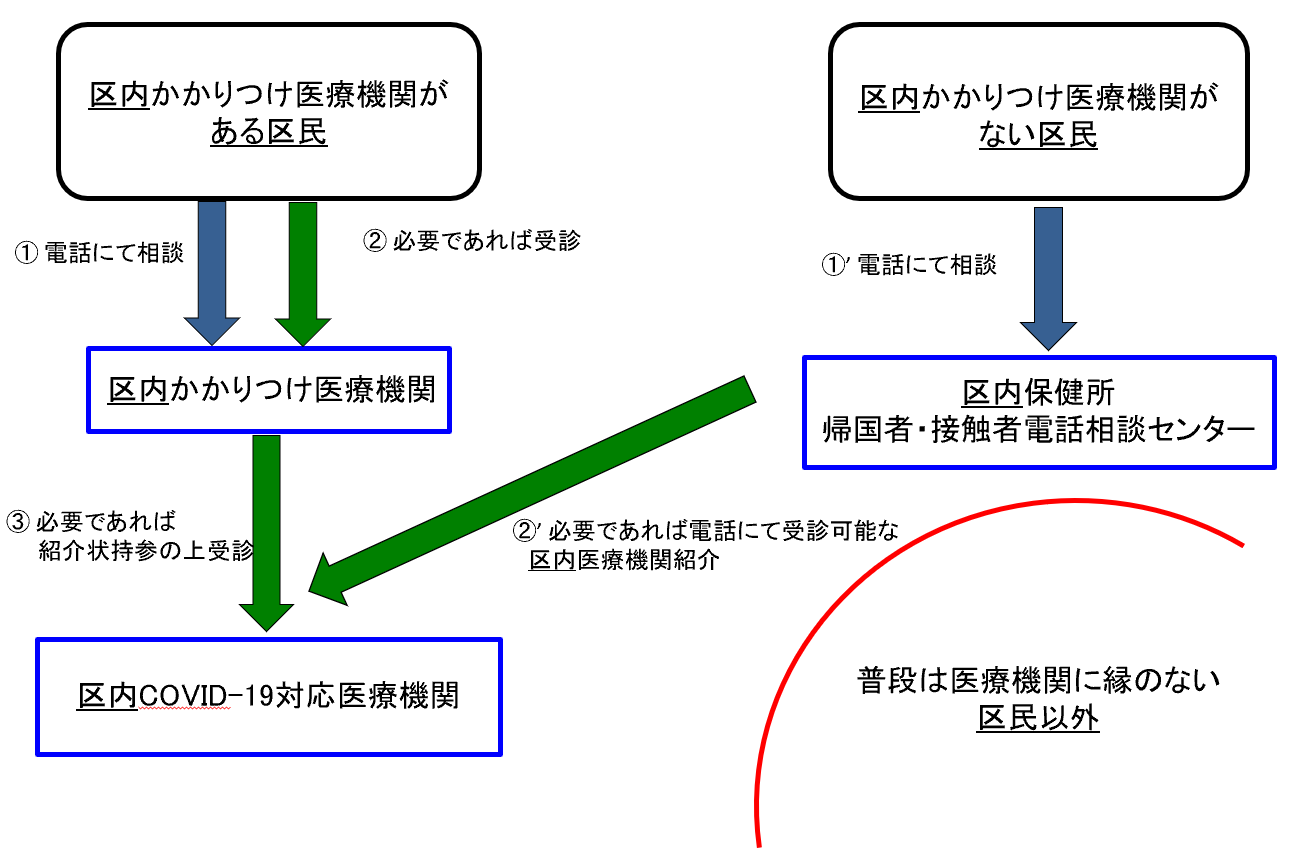
多くの東京都行政区のホームページの情報によると、体調不良を訴え、COVID-19を心配する相談者の誘導は、基本的に【図表1】のようになされる[3]。
- RT-PCR検査は、その居住行政区の住民に限る。
- 行政区の住民で、当該行政区にある医療機関やかかりつけ医を、普段から受診している場合は、その医療機関に電話をし、症状などを伝えて相談をする。必要であれば受診の上、紹介状持参で新型コロナ感染症対応の医療機関を受診する。
- 行政区の住民で、当該行政区にある医療機関やかかりつけ医を、普段から受診していない場合は、帰国者・接触者相談センターに電話をして相談の上、必要があれば医療機関を紹介受診する。
どの行政区でも、基本的には居住区の住民のみに対応するシステムである。
| 図表1 |
| 居住区でCOVID-19を心配した住民への基本的誘導フロー |
| 基本的に居住区の保健所とかかりつけ医療機関が対応する。 |
 |
この状況で、日常的に通院する医療機関のない勤労世代、特に40代以下の方が、居住地以外の職場で体調不良となった場合を考えてみたい。
自覚症状などに余裕があれば、フローに示すように居住地の帰国者・接触者相談センターに電話で相談するであろう。しかし当診療所でのこれまでの経験では、居住地とは異なる勤務先近辺の身近な医療機関へ電話にて事前の相談さえする余裕はなく、ほとんどの例がいきなりの初診受診となる。また、港区の住民ではないCOVID-19を疑う患者さんが港区にある当診療所を受診した場合は、港区内でCOVID-19の感染を確認する方策自体が明らかでないことが問題だった。
従って、自覚症状・他覚症状に重篤感がなければ、COVID-19以外で急激な増悪、たとえば呼吸苦や急性喉頭蓋浮腫などを除外した上で、上述のように対症的に鎮痛・解熱剤等の処方と自宅安静を指示し、もしも症状の増悪があれば、居住地の保健所、帰国者・接触者相談センターに、患者さん自身が電話をして相談するようお話しして帰っていただくことになる。
しかし今回の例のように、居住区以外の勤務地で高熱や強い倦怠感といった症状を発症した方の場合、事前に自ら帰国者・接触者相談センターに電話、またはこれから受診しようとする勤務地近隣の医療機関にあらかじめ電話にて相談することを要求することは困難である。このように事前の電話による相談がなく受診した患者さんを診察した場合、重篤感が強く早急な医療環境が必要と判断すれば、診療所近隣ですぐにアクセス可能な医療機関を紹介受診できるようにするのが最善と思われる。実際、本事例では保健所を介し紹介先医療機関を探していただいた。
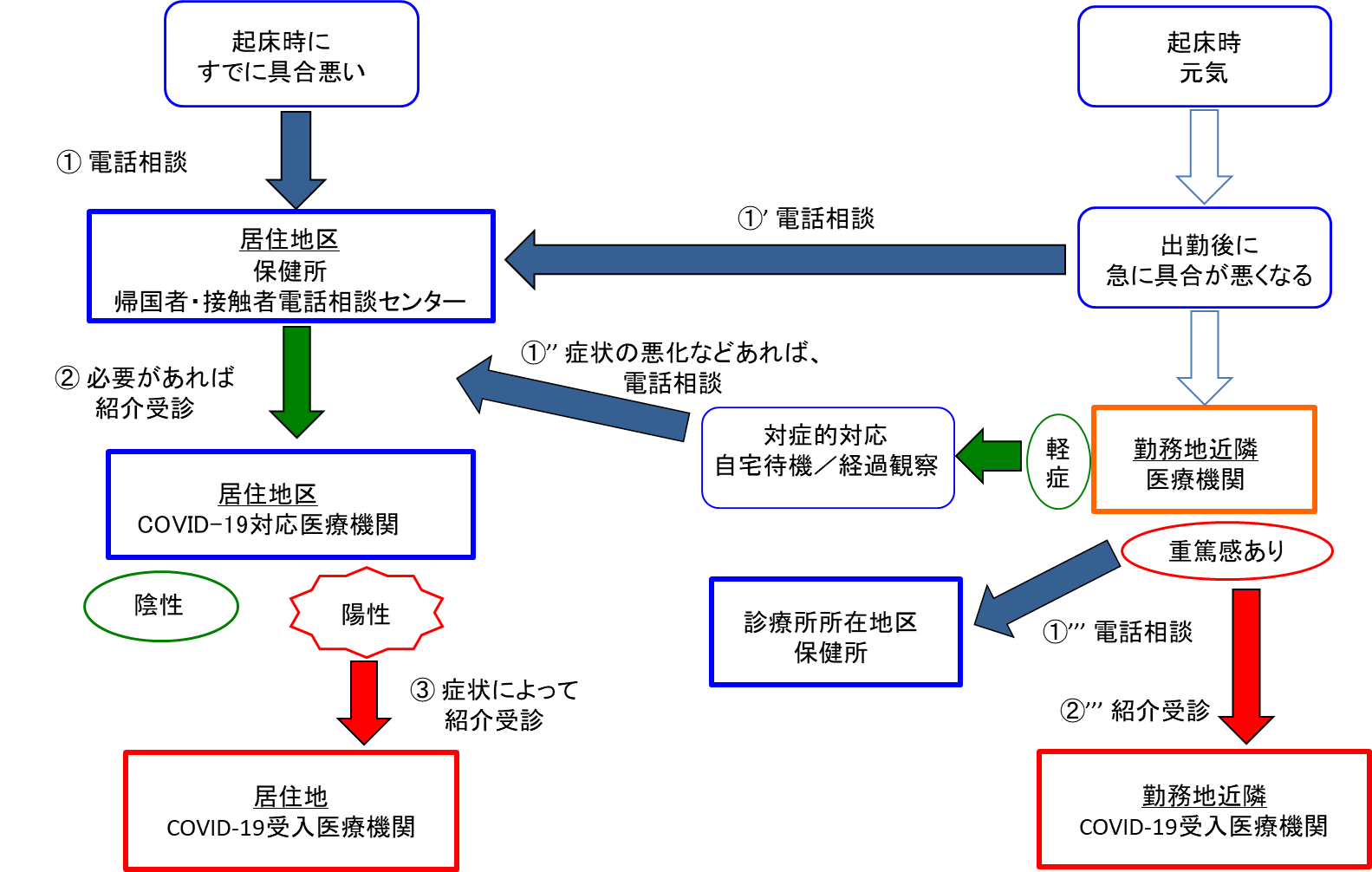
以上をまとめたフローを【図表2】に示す。
| 図表2 |
| かかりつけ医療機関を持たない通勤者が体調不良を訴えCOVID-19を心配した場合の基本的フロー |
| ここでCOVID-19受入医療機関とは、感染症指定医療機関、新型コロナウイルス感染症重点医療機関、新型コロナウイルス感染症疑い患者受入協力医療機関などを指す。 |
 |
街中診療所にてCOVID-19を疑い、急を要する場合は、基本的には診療所の所轄の保健所との相談となるが、上述したように、他行政区の居住者に対しての流れはスムーズではない。
もっとも保健行政は、基本的に感染者を追跡調査し、公衆衛生としての患者動向を把握した上で、感染症終息への政策的道筋を付けることが目的であり、目の前の患者を今どうするのか、という臨床的な立場と異なるのは当然である。さらに東京23区内のなかでも千代田・中央・港の3区は勤労者による昼間人口が極めて多く、その勤務地で発生したCOVID-19疑い患者さんを全て引き受けるのは無理がある。
厚生労働省の動きとして、保健所機能の強化を目指してはいるが、その内容は防疫・公衆衛生的な立場を堅持しているのも当然であろう[4]。
港区では、東京都済生会中央病院が「有熱者トリアージ外来」において、COVID-19疑いの外来発熱者を保険診療として行なっている[5]。しかし診療所と病院との密な連携体勢は明示的ではない。
新宿区では、「医療提供新宿モデル」と呼ばれる従来の帰国者・接触者外来の体制に加え、保健所―新宿区医師会―総合病院が密接に連携し、患者さんの流れを明示的に示して、必要な医療をより受けやすい体勢を整えた[6]。
このような行政区ごとの対応の不一致も大きな課題である。
厚生労働省は、次期流行拡大に備えたCOVID-19受入病院施設の拡張・拡充に取り組んではいるが、その病院施設と端末の診療所レベルとの橋渡しについて、必ずしも対応が十分でないように見受けられる[7]。
結語
冒頭に述べたように経済活動が再開され、人の動きが増えればSARS-CoV-2感染者は増加し、ある割合で中程度以上の症状の患者さんも増える。さらに冬季には、感冒様症状にインフルエンザ・ウイルス感染者、SARS-CoV-2感染者が混在し、街中診療所のような末端の臨床現場は、その扱いに難渋することは容易に想像される。
現状でも、診療所の医師がCOVID-19を疑った場合、SARS-CoV-2のRT-PCR検査が可能な施設にすみやかに誘導し、患者さんのリスク評価が迅速に行えるような「明示的システム」の構築と運用が望まれる。
今冬に向けて、SARS-CoV-2を迅速に検出可能な診断法の確立が焦眉の課題である。
COVID-19は、2類に準ずる「指定感染症」であり、かつ急激に重篤になる例がある。このため保健所、医師会ならびに後方支援病院のスムーズな連絡・連携体勢を、行政区を超えて構築していただきたい。
[引用文献]
- 内閣府、新型コロナウイルス感染症対策 https://corona.go.jp
- 東京都の年代別感染者数の推移 https://www.tokyo-np.co.jp/article/24233
- 新型コロナウイルス感染症にかかる相談窓口について https://stopcovid19.metro.tokyo.lg.jp/flow
- 今後を見据えた保健所の即応体制の整備について(令和2年6月19日) https://www.mhlw.go.jp/content/000641920.pdf
- 有熱者トリアージ外来 https://www.saichu.jp/for-visitors/coronavirus/
- 医療提供新宿モデル(令和2年4月15日) https://www.city.shinjuku.lg.jp/content/000285901.pdf
- 今後を見据えた新型コロナウイルス感染症の医療提供体制整備について(令和2年6月 19 日) https://www.mhlw.go.jp/content/000641692.pdf
