都内の一公立病院での取り組みと今後の課題
| 上西 紀夫 | 公立昭和病院 企業長 兼 院長 |
| COI: | なし |
- 都内の一公立病院で第二種感染症指定医療機関かつ救命救急センターである当院でのCOVID-19への対応の経験を報告すると共に、今後の課題について考察を行う。
- 中国での感染拡大の情報を受け、1月下旬に対応に着手した。2月にコロナ感染対策会議を立ち上げ、毎週定期的に様々な問題について検討、決定してきた。4月中旬より、玄関前にテントを張り発熱外来を開始した。さらに休日夜間の救急患者への対応フローチャートを作成し、感染コホート病棟を設置した。
- 当院での発熱外来患者数は1日10名程度で、うち12名が現時点でPCR陽性である。
- この期間にコロナ陽性疑いとして入院した患者は84名、うち18名がPCR陽性だった。保健所等で陽性と診断されていた30名と合計し、計48名がコロナ陽性患者であった。
- 現在のところ院内感染は起こっていない。その要因として、感染対策の教育、経験豊富な救急体制、検温、胸部XpまたはCT、PCR・LAMP等の検査体制が挙げられる。しかし、これ以上患者が増加すると、現在のスタッフでは対応不可能である。都心に比べて、多摩地区ではコロナ陽性患者が少ないことも幸いした。
- 今後の感染蔓延期のCOVID-19の診療は、公立、公的、民間病院を問わず、第二種感染症指定医療機関を中心とする地域の中核病院での軽症~中等症患者の診療と、大学病院における重症患者診療との連携により対処すべきで、安易な病院機能の特化はかえって医療崩壊を招く恐れがある。
- これを効果的に実行するには、国および自治体からの財政支援が不可欠である。
はじめに
COVID-19感染症の蔓延は、現代のグローバル社会においては、単なる感染症に留まらず、国の防衛にも繋がる重要な課題でもある。国内での感染状況が落ち着きつつあるものの、今後のことを含めた適切な対策が求められる。
COVID-19に対する当院の対応について細かな点について紹介しつつ、今後の課題ついても考察する。
当院の概況
当院は東京都下の小平市にあり、昨年には創立90周年を迎えた高度・急性期医療を担う地域の中核病院である。北多摩北部二次保健医療圏を構成する5市(清瀬、西東京、東久留米、小平、東村山)と東大和市(北多摩西部)、小金井市(北多摩南部)の合計7市を基盤とする企業団立病院である。病院の規模は、479床の一般病床(本年より512床から33床の病床削減)と6床の感染症病床を有する第二種感染症指定医療機関であり、この圏域で唯一の救命救急センター指定病院、そしてDPC特定病院群でもある【図表1】。
主な診療実績の一部について図1に示す(北多摩北部二次保健医療圏内を対象)。がんの治療と急性期医療、小児周産期医療を中心とし、年間1万5000~6000人の救急患者と7500台の救急車を受け入れている。
| 図表1 |
| 北多摩北部二次医療圏における4疾病の診療実績(2018年度) |
 |
COVID-19への対応
① 対策会議
中国での感染拡大の情報を受け、1月下旬に、感染症病床の運用、防護用装備の確認、感染蔓延期の業務継続計画(BCP)の見直しに着手した。2月上旬に病院の執行部メンバーに感染症科部長、呼吸器内科部長を加えたコロナ感染症対策会議を立ち上げ、外来患者および入院患者への具体案の作成に取り掛かった。その後、毎週定期的に開催しこれまで15回にわたって様々な問題について検討、決定し、その内容を7回にわたる説明会で職員に周知を行い、合意を得て実行してきた。
当院としての基本的な考え方として、院内感染を防ぐこと、中等症以上の患者の治療にあたること、可能な範囲で通常の診療を維持することを宣言した。
② 日中の救急外来患者について
これまで日中の救急患者については、内科系医師全体で順番を決めて診察、振り分けを行っていた。それを受けて、当初は発熱を有しコロナ感染疑い患者についても内科振り分け医がPPEを着用の上、救急外来の陰圧室で診察、胸部Xp を行い、肺炎が疑われる場合は感染症病床に入院、PCR検査を施行し、治療を行った。
しかし外来の陰圧室1つでは、増加する患者に対応が困難となった。
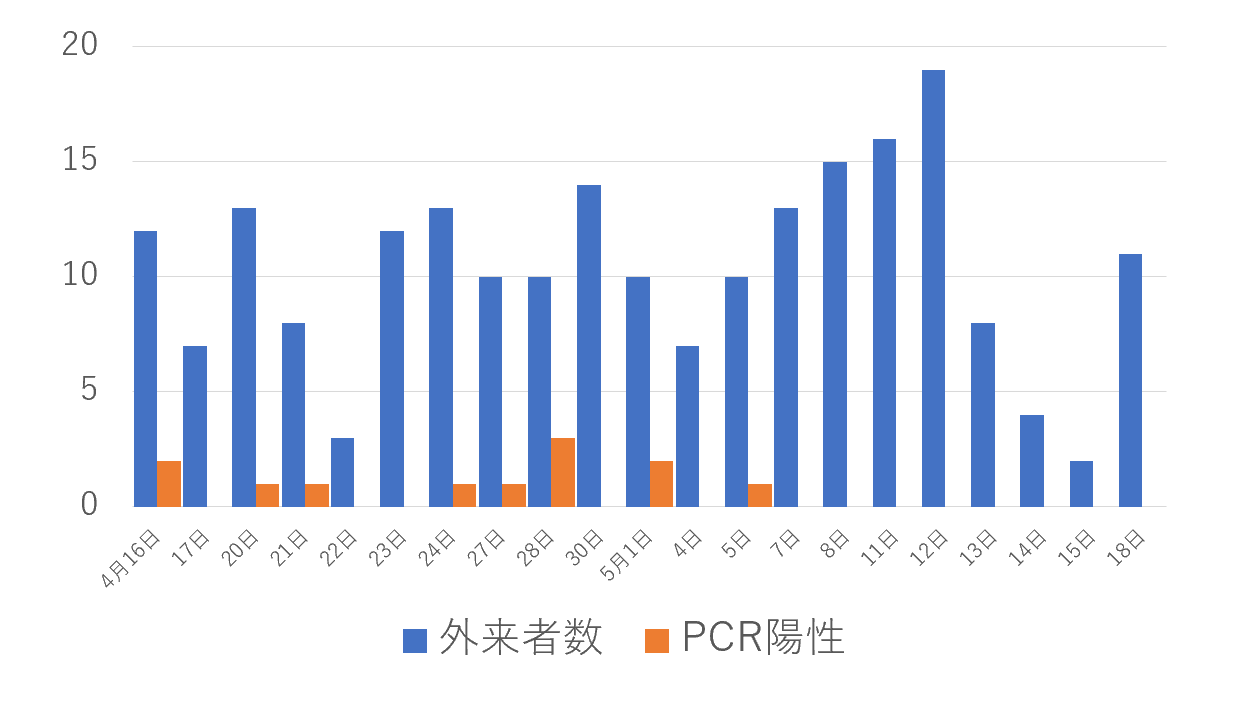
またコロナ陽性者が来院した場合、病院内での診察には問題があることから、4月中旬より玄関前にテントを張り、発熱外来を開始した。発熱外来では、午後の4時間、主に地域の診療所からの紹介患者を対象に問診、酸素濃度測定、胸部Xp撮影、そしてPPEを装着した内科系医師が2時間交代で診察した。同時にPCR検査、カルテ記載を実施することとし、現在に至っている。
【図表2】にテント外来での結果を示す。症状がないか、あっても軽い患者が受診者のほとんどだったため陽性者は少数であり、5月の連休以降の陽性者はゼロである。
| 図表2 |
| 発熱テント外来での患者数とPCR陽性者数 |
 |
③ 休日夜間の救急患者について
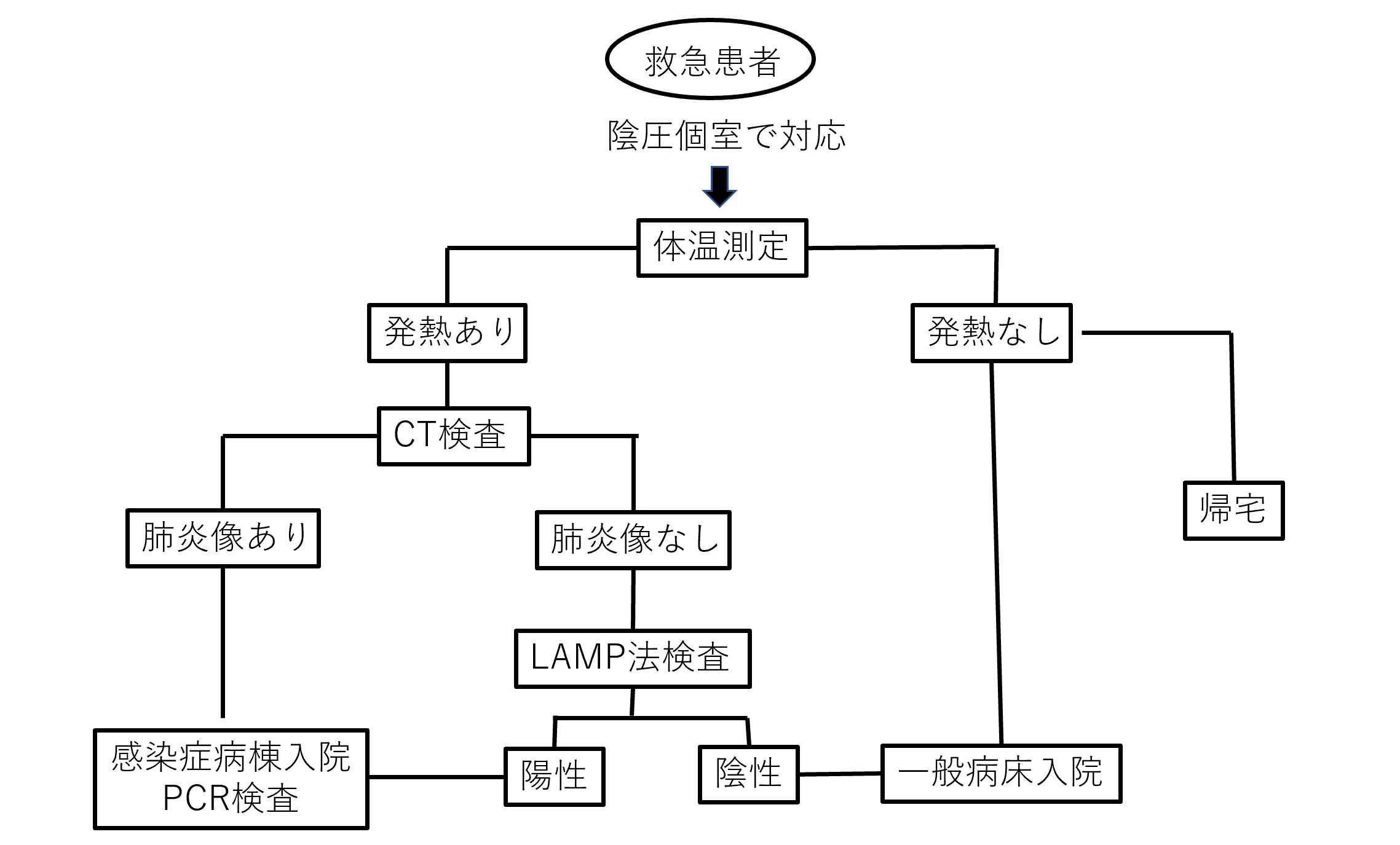
この間、一番問題となったのが、休日夜間に来院する救急患者への対応だった。とくに救急車で搬送されてくる高齢者、発熱を有する患者等、東京ルール事案が増加し、対応に苦慮して来た。そこで、休日夜間の救急患者への対応フローチャートを作成し、発熱のある場合はPPEを装着し、外来の陰圧室や重症患者対応用の手術室で診察、さらにCT検査を行い、肺炎像が認められれば感染症病棟、病態によっては救急病棟の個室に入院、PCR検査を施行、肺炎像がなく発熱の原因が特定できる場合は一般病床へ、特定できない場合は最近ではLAMP法検査を行い、陽性であれば感染症病床へ、陰性であれば一般病床へ入院としている【図表3】。
幸い、これまで陽性患者が一般病床に入院することはなかったが、その可能性は必ずしも否定できないのが悩みである。
なお、三次救急や二次救急でも重症患者の場合は迅速な対応が求められることから、感度に問題はあるものの先週からは抗原キットを用いて対応することとしている。
④ 感染コホート病棟の設置
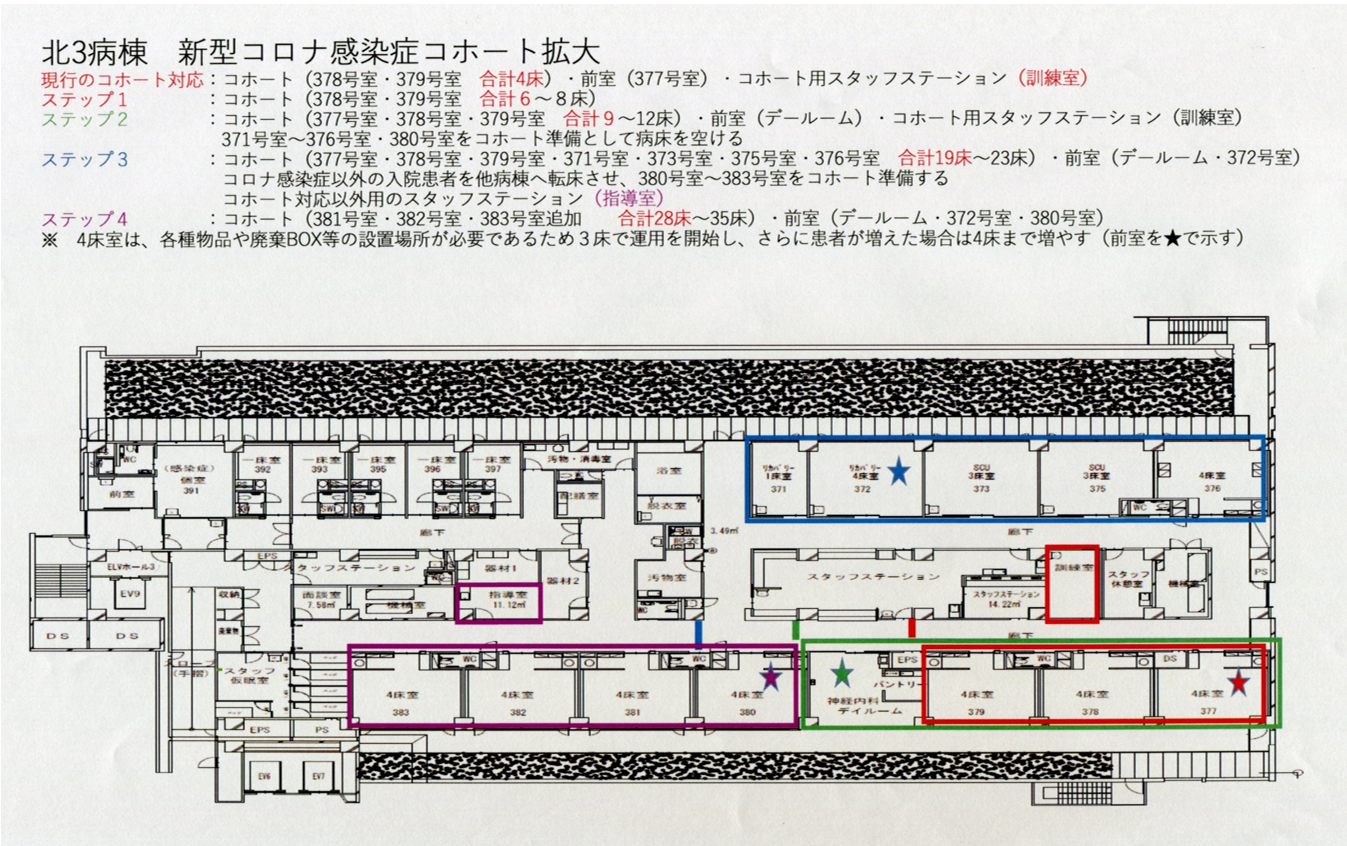
都心に比べて多摩地区ではコロナ陽性患者が少ないこともあり、2月から3月上旬にかけては感染症病棟での対応で可能だった。しかし徐々に患者が増えつつあることを踏まえ、感染症病棟に隣接する40床の1病棟を軽度~中等度の陽性患者を収容する感染コホート病棟として運用することとした。
具体的な運用方法として、【図表4】に示すように病棟を4つのパターンに分けた。はじめに赤枠で示す3室について男性部屋、女性部屋、そして感染対策の前室として使用し、患者の増加に伴って順次、緑、青、紫の枠へと拡大することとし、すでに入院している一般患者については拡大の程度に応じて他の病棟への転床を行った。
診察に当たっては、外科系医師全体を対象にチームを構成、順番に対応したが、主にはインターネットを介した診療を行うことでストレスの低減を図ることができ、患者からも好評だった。
| 図表4 |
| 新型コロナ感染症コホート拡大 |
 |
⑤ 入院コロナ陽性患者について
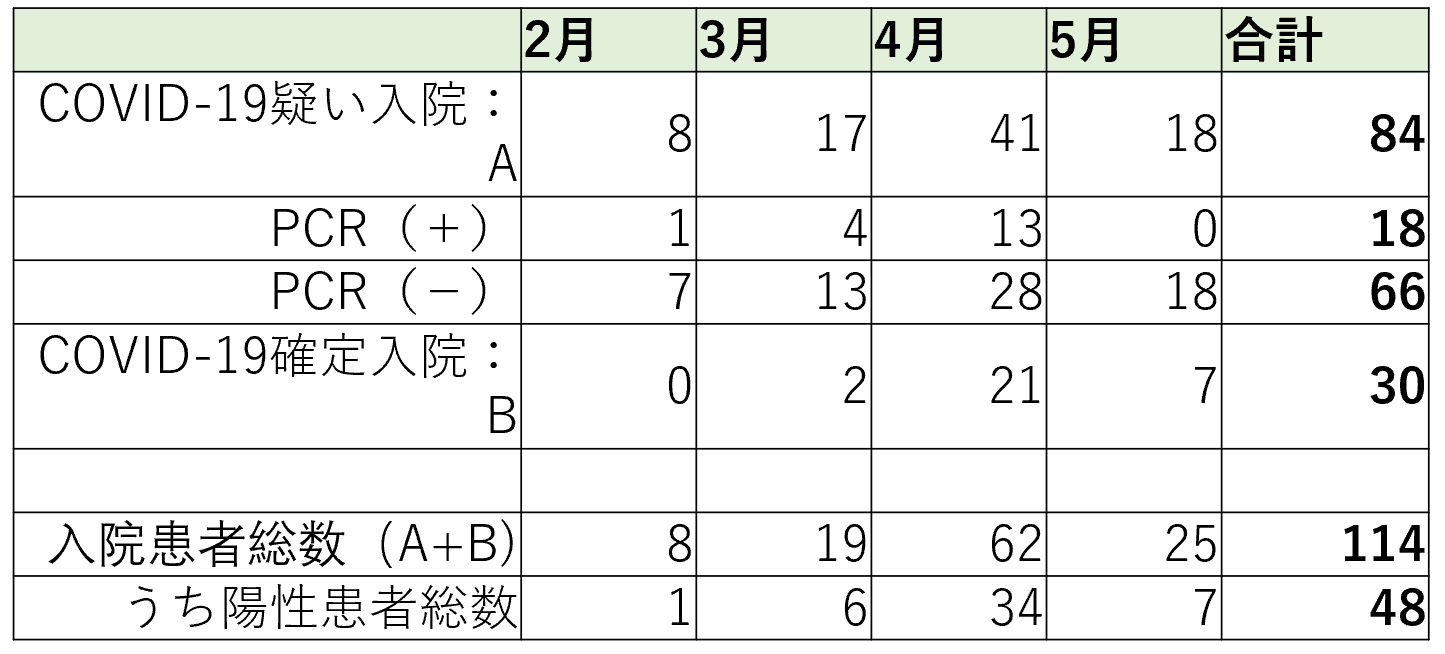
入院患者は、【図表5】に示すように、外来において陽性が疑われ感染症病棟に入院し、PCR検査の結果待ちの患者84名と、保健所や他の施設ですでに陽性と判明して受け入れた患者30名であった。結果待ちの患者のうち、PCR陽性と判明したのは18名であり、総計48名がコロナ陽性患者であった。男女比としては29:19であり、他の報告と同様に男性が多かった。
| 図表5 |
| 感染症病棟入院患者の内訳(5月18日までの集計) |
 |
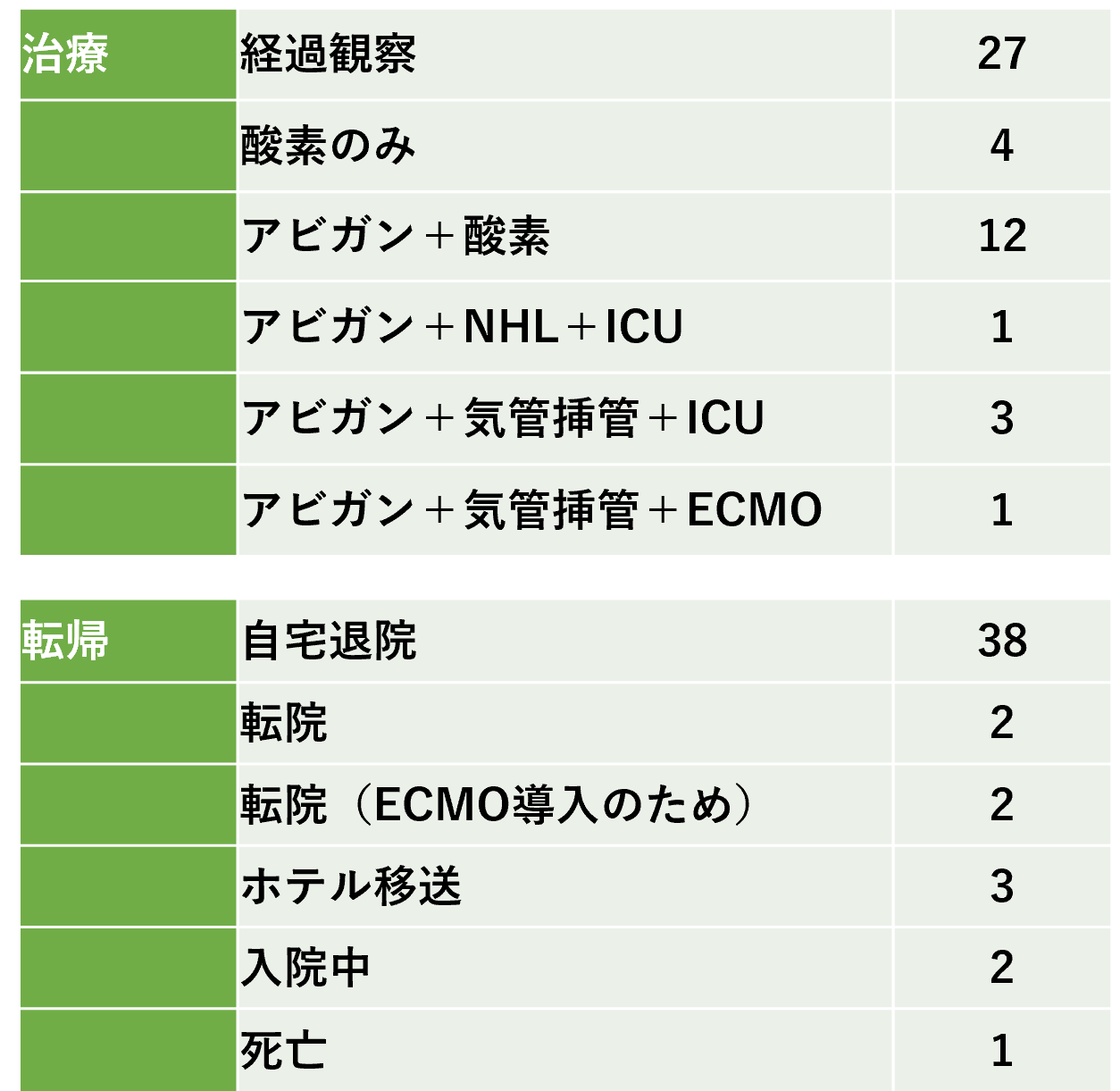
入院した陽性患者48名の治療ならびに転帰を【図表6】に示す。31名(65%)はそのまま経過観察か、少量の酸素投与で経過し退院された。
一方、中等症以上の17名では全員にアビガンが投与され、そのうち5名がICUに入院、うち1例はECMOを使用したが残念ながら死亡された。結果的に48名中43名が無事退院、転院した。
| 図表6 |
| COVID-19陽性入院患者の治療と転帰 |
 |
⑥ 緊急手術への対応
救急患者で緊急手術が必要になった場合の対応についても苦慮した。
発熱と胸部CT検査での肺炎像をキーワードに対応を検討したが、手術の適応となる疾患が診療科によって異なるため一律に対応することは困難だった。すなわち該当する主な診療科は、一般・消化器外科と整形外科、脳外科であるが、前者では発熱する疾患が主であり、一方、後者は発熱しない場合も多い。
一般・消化器外科患者の場合は、CT画像で肺炎像がなく発熱がない場合、あるいは発熱があっても原因が疾患そのもので説明可能な場合は通常の対応、肺炎像のある場合や発熱の説明がつかない場合は、PPE装着で手術を実施し、PCR検査も施行した。
整形外科、脳外科では原則PPE装着で手術施行し、術前にLAMP法検査、必要があればPCR検査も術後に行った。いずれの場合も術後は、当該診療科に1つある陰圧個室に収容し、隣接する個室を感染対策の前室として使用した。PPE装着した看護師、医師が対応し、LAMP法やPCR検査の結果を待って、陰性の場合は一般病室へ転床とした。
これは、手術直後の患者の治療は感染症病棟では困難であることによる。また直ちに満床となって他の疑い患者の受け入れができなくなることを避け、少ない陰圧個室を有効利用することで、適切に治療するとともに、スタッフのストレス低減とPPEの使用減少を図ることも目的としていた。結果的には、現在までのところ、コロナ陽性患者で手術を施行した症例はない。
これまでの対応の評価と課題
当初、感染陽性の非常勤麻酔科医による手術室看護師1名の感染があったものの、その後、数多くの感染疑い患者、そして陽性患者を受け入れてきたにもかかわらず、院内感染が起こっていないことは大変幸いであり、医師、看護師をはじめとする職員一同の必死の努力の賜物と、心から感謝している。その要因については次のように考えている。
① 感染対策への理解
当院には、呼吸器内科出身の感染症専門医1名を中心とする感染管理部が院内を毎日巡回、指導し、さらに地域の感染症対策の先頭に立って活躍している。これにより感染対策の重要性について病院全体として十分な認識が得られている。
従って、手指消毒は勿論のこと、PPEの脱着における注意点を遵守し、その教育にも熱心に取り組んできたことも院内感染防止の一因となった。
② 患者数とその病態
当院の呼吸器内科医は2名で、4月から1名増えて3名となったが、十分とは言えない。
先ほど述べたように、全科の医師の協力がなければ院内感染は防げなかった可能性がある。しかし受け入れた患者数と当院のスタッフ数との割合が、適切であったとも言える。また患者の状態も多くが軽症患者であったことも幸いしていたが、これ以上の患者数の増加、とくに中等症以上の患者が増加すると、現在のスタッフでは対応不可能と懸念される。
③ 救急医療体制
当院は救急救命センターであり、救急科医が9名、これに新臨床研修医2~3名が加わり、さらに経験豊富な看護師によって数多くの救急患者を受け入れてきた。
その実績の上で、今回のCOVID-19感染疑い患者の受入れに際しても適切に対応し、バックアップ体制を整えた。テント設営とその運用、さらに適切なアドバイスの提供を行い、職員の精神的な支えともなり大きな影響を与えてきた。
④ トリアージのキーワード
現在、予定入院や予定検査については、5日間の体温測定と入院、あるいは検査前5日以内に胸部Xp、またはCT検査を施行し、感染陽性患者の除外を図っている。
問題は救急患者である。前述のごとく、「発熱」と「肺炎像」の有無をキーワードにして、トリアージを行ってきたが、その大前提として全て感染疑いとして取り扱っていることがある。そして、このキーワードに加えてPCR検査、LAMP法検査を組み合わせながら陽性確定患者を除外し、院内感染を防止することに努めている。
この方針は今のところ奏効しているが、各検査法の感度に問題があることも事実であり、いわゆる隠れ陽性患者がすり抜けてしまうリスクは当然あることが悩みである。
⑤ 陰圧個室の必要性
感染疑いやその重症患者、さらには中等度以上の感染陽性患者の受け入れには陰圧個室が必須である。当院には感染症病棟に6床、前述の外科系に3床、そしてICUに2床があるが、時に逼迫することがあった。
そこで現在、救急病棟をいくつかに分け、陰圧室化の工事をして対応することにしている。しかしベッド数を若干減らす必要もあり、一般の救急患者の受入れに支障をきたす可能性が危惧される。
⑥ 経営上の課題
3月と4月は外来患者が30%程度減少し、とくに初診紹介患者が通常の50%前後にも減少した。一つの病棟をコロナ対策に転用したこともあり入院患者が減少しており、月当たり2憶円前後の減収となっている。
さらに、これまで積極的に転院を受け入れていたリハビリ病院や慢性期病院が受け入れに消極的になったため在院日数が長くなりつつあり、今後の新規患者の入院制限の可能性が懸念される。その一方で、感染防御の装備品や薬品の購入、職員への危険手当の増額、今年度から始まった会計年度職員への給与支払いなどがあり、それらへの国や自治体からの手当は、一部はあるものの全く十分とは言えず、経営上の課題が山積している。
経験から学んだこと
今後は2次感染、3次感染の発生が危惧されており、また、経済を動かすためなどで海外からの観光客などが来日し、新たな感染源となることが大いに予想される。それらに対する備えが必要であることは明らかである。
そこで求められるのは、やはりヒト、モノ、カネである。
まずは感染症専門医あるいは呼吸器内科医の存在、救命救急医と救急医療の経験の豊富な臨床医の存在、そして何よりも適切な数の看護師の配置である。
モノとしては感染防御のマスクやゴーグル、ガウンは勿論のこと、院内で可能なLAMP法やPCR検査機器の設置、また、当院で行っているごとく、疑い患者受け入れに必須の陰圧個室の整備、それらの経費のみならず感染対応に伴う病院収入激減への手当である。さらに重要なのは職員のストレス解消であるが、これはなかなか難しい問題である。
一方で、入院した陽性患者48名の経過で述べたように、中等症以上の患者は17名(35%)、ICU管理となった重症患者は5名(10%)のみであり、多くの患者が一般病棟での管理で十分であった。このことはコロナ感染による病態を示しており、また、当該地域での特徴を一部表している可能性がある。今後の対応の在り方に示唆を与えるものと思われる。
病院機能の特化の問題点について
以上の経験を踏まえながら、COVID-19対応専門病院と一般診療病院とに機能を区分、特化し、とくに前者については公立病院が担うべきとする考え方があるが、その問題点についても考察する。
① 一般診療病院での医療崩壊
これまで述べてきたように、また多くの報告があるように、COVID-19への対応、とくに救急患者や重症患者の診療に当たっては、まずはヒトの問題が最重要課題である。すなわち、感染症科医、呼吸器内科医、そして救急専門医が適切に配置されなければならない。しかしながら、当院のある多摩地区の主な公立9病院(都立病院関連も含む)の中で、複数名の常勤の呼吸器内科医と救急専門医が在籍しているのは当院を含めて3病院しかなく、当院でも呼吸器内科医は4月からようやく3名である。
もしCOVID-19対応専門病院に特化する場合には、数多くの中等症~重症の患者を診療するために、ただでさえ少ない呼吸器内科医、救急専門医を集中的に配置する必要がある。そしてこれらの医師を移動させると、一般診療病院での呼吸器疾患医療や救急医療は崩壊することになる。
さらに問題なのが看護師である。これもまた不足している公立病院が数多く、1年中募集していても充足にはほど遠く、救急診療になれた看護師も極めて少ないのが現状である。そのような現状において、PPEを装着しての看護は肉体的、精神的にも大きな負担があり、通常以上の数の看護師配置が必須となり、その結果一般診療病院での看護師不足が加速し病棟閉鎖が起こりかねず、医療崩壊への引き金を引くことになる。
② COVID-19対応専門病院の崩壊
これまで救急患者、とくに高齢者や発熱を有する救急患者の受け入れ困難事案が増加していることは事実である。その背景にはコロナ感染の病態への理解不足と同時に、感染陽性患者の迅速な診断ができないことがある。
従って、当院で実施してきたように、感度に問題はあるものの抗原キットやLAMP法とCT画像を組み合わせてトリアージを行い、陽性確定患者を対応可能な施設へ転送することで、ある程度は一般診療病院での救急患者の受け入れが可能となり、救急医療の崩壊を防ぐことにつながる。
もし病院機能を2つに分けた場合には、全ての救急患者をCOVID-19対応専門病院で受け入れることなる。その結果、当院での実績で示したように数多くの陰性患者が搬入されることになる。さらに陰性確認が困難な中、この病院からの転院を一般診療病院が積極的に受け入れるとは考え難く、一般病床も瞬く間に埋まってしまい、それ以上の救急患者を受け入れることが困難となり、救急医療の崩壊を招く。
一方、入院患者の治療に当たっては感染以外の疾患を診療する専門医も必要である。患者の多くが高齢者やcompromised host の可能性が高く、また、そのような病院に入院を希望する患者が決して多いとは思えず、医師のモチベーションに影響を与え退職することが予想され、大きなストレスを抱えることになる看護師も同様である。さらに院内感染が起こればCOVID-19対応専門病院そのものの崩壊、そして救急医療の崩壊へと進むことになる。
今後の対応への提言
コロナ感染症患者の診療の基本は、特定の病院のみならず地域全体で積極的に取り組む姿勢が重要であることは述べるまでもない。
地域の中で、救急医療の豊富な実績があり適切な数の感染症科医、呼吸器内科医のいるCOVID-19対応可能な病院(第二種感染症指定病院が中心となるが)を選択し、適切なモノ(検査機器、陰圧個室の整備・拡充も含めて)、カネを十分に手当・保証し、コロナ疑い患者のトリアージと中等症以上の患者の診療を行う。それに該当する病院には、公立のみならず地域の中核病院として機能している公的病院、場合によっては民間病院も含まれる。
第二種感染症指定医療機関は都道府県知事が指定することになっているが、全国の大学病院本院で指定された感染症病床(結核を除く)を有するのはわずか1つで6床のみである。その理由は不明であるが、今回のようなパンデミックにおいては指定の有無にかかわらず、重症でICU管理やECMOが必要となった患者の診療については、人的、規模的にも能力を有する大学病院が担当する。
病院や施設での院内感染、クラスター発生の要因として、医療・介護従事者が持ち込んだケ―スが少なくないと思われる。従って、全ての医療・介護従事者に対するPCR検査を優先的にすべきである。