COVID-19流行期の救命処置
| 小林 正直 | 市立ひらかた病院 救急科 主任部長 |
| 石見 拓 | 京都大学 環境安全保健機構 健康管理部門/附属健康科学センター(予防医療学分野) 教授 |
- 心停止に対する救命処置には胸骨圧迫、人工呼吸、気管挿管などの高度な気道確保、気管吸引、異物除去などのエアロゾル発生手技が多く含まれる。
- COVID-19対応では、平時の救命処置と比較して、胸骨圧迫開始の遅延や、気道確保に伴う胸骨圧迫中断が生じうる。救助者の感染リスクと患者の受ける不利益(救命処置の質の低下による救命率低下)を最小にするバランスが求められる。
- エアロゾル対応個人防護具(personal protective equipment:PPE)として、N95かそれ以上の規格のマスクまたは電動ファン付呼吸保護具(powered air-purifying respirator:PAPR)、眼の保護具、手袋、液体非透過性ガウンまたは長袖エプロン)を着用する。
- 高濃度酸素投与下に高効率微粒子エア・フィルター(high efficiency particulate air filter:HEPAフィルター)またはウイルス防護力が十分に備わった湿熱交換器(heat and moisture exchanger:HME)フィルター(以下これらを、単にウイルス・フィルターと総称する)を装着したバッグ・バルブ・マスク(bag valve mask: BVM)両手法で口・鼻を密閉したうえで30:2の心肺蘇生(cardiopulmonary resuscitation: CPR)を行う。
- エアロゾル感染防護の準備ができずただちにCPRを開始できない場合は、まず自動体外式除細動器(Automated External Defibrillator:AED)/除細動器を装着して、電気ショックを優先させてよい。
- BVM換気、声門上気道デバイス、気管挿管、いずれかの方法で陽圧換気を行うが、COVID-19の感染防止に対応した気道管理は通常の救命処置における気道管理よりも相当な熟練を要するため、救助者は、習熟した気道管理手段のみを使用するべきである。
COVID-19対応救急蘇生総論
本記事ではCOVID-19流行期に病院内で心停止に対応する救命処置を実施する場合に注意する点について記載する。
COVID-19が流行している状況においては、感染対策を施したうえで救命処置を実施することが求められるが、胸骨圧迫開始の遅延や、気道確保に伴う胸骨圧迫中断時間の延長などにより、救命率の低下が懸念されている。
蘇生ガイドラインは5年毎に更新され、最新の蘇生ガイドラインは2015である。2020年の更新はCOVID-19の影響で遅れている。さらに、国によって手順や考え方が微妙に異なるなど混在しており、整理が求められている。そのような中で、COVID-19対応の救命処置も求められており、蘇生ガイドライン2015をベースにした考え方が日本蘇生協議会(Japan Resuscitation Council: JRC)から示された[1]。
本記事の内容はCOVID-19に対する新たなエビデンスの集積や、SARS-CoV-2(severe acute respiratory syndrome coronavirus 2:重症急性呼吸器症候群をきたす新型コロナウイルス)の変異、ワクチンの実用化や新たな治療法の開発、集団免疫の獲得や社会の変化などによって、変更されうる。
感染防護で判っていること、わかっていないこと、問題点
心停止に対する救命処置には胸骨圧迫、人工呼吸、気管挿管などの高度な気道確保、気管吸引、異物吸引などのエアロゾル発生手技が多く含まれる[1][2][3][4][5][6][7]が、COVID-19患者に救命処置を行った場合、どの手技がどれ位に感染リスクを高めるかは明らかにされていない。
エアロゾルは飛沫と異なり、ウイルス粒子は約1時間の半減期で空気中に浮遊したままで、近くにいる人に吸入される可能性がある[8]。
電気ショックはエアロゾル発生手技とは考えられていないが、まったくエアロゾルを発生させないか? 感染リスクはないのか? については証明はされていない[2]。
COVID-19対応では、PPE着用に伴う胸骨圧迫開始の遅延や、高度な気道確保器具挿入に伴う胸骨圧迫中断が生じる。救助者の感染リスクと患者の受ける不利益をバランスさせる必要性が求められる。
国際蘇生連絡委員会(International Liaison Committee on Resuscitation: ILCOR)、アメリカ心臓協会(American Heart Association:AHA)はBVM換気を最短にし、気管挿管を早期に行い、気道の密閉を行うことを推奨[3][5]している。
これに対し、ヨーロッパ蘇生協議会(European Resuscitation Council:ERC)は気管挿管以外に声門上気道デバイスを推奨[6]している。
一方で、英国蘇生協議会(Resuscitation Council UK:RCUK)は訓練を受けた気道スキルのみを使用するよう推奨しており、多くの医療従事者にとって、それはエアウエイ挿入とBVM換気であるとしている[7] など、各国で見解が分かれている。
JRCは救助者の技能と患者の状態に応じた陽圧換気法を用いること[1]としている。
気管挿管は一旦、確立すればもっとも気道の密閉性が高い[3][5]が、挿入操作においての曝露のリスクは低くはないと考えられ、気道管理手段のなかでは最も感染リスクが高い手技であるという報告[9]もある。
気管挿管操作中に胸骨圧迫を行うとエアロゾルを飛散させるリスクがあるため、胸骨圧迫を中断させることが推奨[3][5]されている。この中断が長いと患者には不利益となる。
心停止患者におけるCOVID-19感染の可能性
一般に、病院外心停止の現場や、救急外来に搬送されてきた心停止患者について限られた時間の中で詳細な情報を入手することは難しい。無症状あるいは軽症な病原体保有者も多く存在することからも、こうした心停止患者がCOVID-19感染者でないと証明することは困難である。
COVID-19が流行している状況においては、すべての病院外心停止患者や、救急を含む外来部門や玄関ホール等に突然訪れた患者、緊急入院後まもなく急変した患者には感染の疑いがあるものとして対応する[1]。
すでに一般病棟に一定期間入院していてCOVID-19対応を受けていない患者(個室感染管理をされていない患者)は通常COVID-19は否定的と考えられているため、標準予防策(スタンダード・プリコーション:standard precautions)のもとでの通常の救命処置を行ってよい[1]と考えられるが、入院後に患者の感染が判明し、処置にあたった関係者や同室患者が感染したという事例も相次いで報告されている。
医療従事者の安全と院内感染拡大を未然に防ぐ取り組みとして、入院患者全例にPCR検査を行っている施設もある。入院患者全例にスクリーニング検査を行うことができない施設であっても、肺炎患者、低酸素血症を示す患者、敗血症患者、感染症を疑う患者には全例にSARS-CoV-2 PCRを行うなどの基本は押さえておきたい。また、初回検査で陰性であっても、疑わしい場合は偽陰性を考え、繰り返し検査を行うことを考慮する。
COVID-19対応救命処置の要点
エアロゾル対応PPEの着用と気道の密閉(エアロゾル飛散防止)を行ったうえでの胸骨圧迫、技能と状態に応じた陽圧換気が肝要である。感染防護の準備ができていない場合はCPRよりもAEDや除細動器を用いた心電図評価/電気ショックを優先させてよい[1]【図表1】。
| 図表1 |
| 図説 病院用COVID-19対応救急蘇生法の要点 |
 |
| 日本蘇生協議会:病院における新型コロナウイルス感染症(COVID-19)対応救急蘇生法マニュアル(2020年11月17日) https://www.japanresuscitationcouncil.org/wp-content/uploads/2021/01/bac8ad9ef3599c413da93fd95e6c1d7d.pdf |
感染防護の方策
エアロゾル対応PPE着用
N95以上のマスクまたはPAPR、眼の保護具、液体非透過性ガウンまたは長袖エプロン、手袋を着用する[4]。N95マスクは正しく装着されたとしても10%近くはウイルスが通過する[10]ことを認識しておくべきである。さらに、N95マスクを着用していてもずれるとその防護力は不十分なものとなるため、継続的なユーザーシールチェックを行う必要がある。
ゴーグルが曇って視界を妨げることになったり、呼吸困難のため、使いものにならないことをしばしば経験する。サージカルテープでマスクと皮膚の間を密閉させる、PAPRを使う、機械的CPR装置を使用するなどの方策が考えられる。
タイベックスーツ®、ミネニアムマスク®(P100フィルター)等の完全な感染防護下のエアロゾル発生手技の実施[11]がピッツバーグから報告されている。このレベルまでPPE着用を厳重化している場合は、気道密閉に関係なく直ちに胸骨圧迫を実施したり、気管挿管操作時にも胸骨圧迫を続けるなど、標準的な救命処置を行ってもよいと思われる。
気道の密閉とエアロゾル飛散防止
BVMで気道の密閉をはかるまでは、一連の処置に伴うエアロゾル発生を減らすために、患者にサージカルマスクを着用させておく。
BVMやジャクソンリース回路や人工呼吸器にはウイルス・フィルターを装着し、閉鎖回路とする[1]。加湿目的の人工鼻の中にはウイルスのフィルター能力に欠けるものもあり、設置者はその性能を確認しておく必要がある。
BVM換気は、母指球法(VE法)またはその変法を用い、両手で確実に気道を密閉し、エアロゾルが大気に拡散しないようにする[1]
気道の開存性を高めるために、BVM換気を行う際には7cm程度の枕を入れスニッフィングポジションとする[12](頭部挙上と頭部後屈)。
気道内圧を上げないように、ゆっくりと1秒かけて、胸があがるのが見える程度[13]の最低限度の送気とする。
BVM換気の指標として、波形表示タイプの呼気二酸化炭素モニターを活用する。高度な気道確保を行う際にいずれ必要になるので、できるだけ早い段階から活用する。
一次救命処置(basic life support: BLS)【図表2】
心電図評価/AED
突然に急変に遭遇した場合、PPEをただちに着用できない場面も想定される。エアロゾル対応感染防護の準備ができず、ただちにCPRを開始できない場合は、まずAED/除細動器を装着し、適応があれば電気ショックを実施してよい[1]。
電気ショックでエアロゾルを出さないという十分なエビデンスはないが、一瞬の筋収縮にともなうエアロゾル放出はあったとしても少量、短期間と考えられる[2]。更に、電極パッドを使用することで、患者から離れて電気ショックを行う環境においては、感染のリスクは極めて低いと考えられる[2]。このため、患者と救助者のサージカルマスク、救助者の手袋といった最低限度の感染防護は容認される[1]。
感染防護と救命に最も重要な迅速な電気ショックを両立させるために、最低限度の感染防護をしつつ電気ショックを試みるメンバーと、CPRに備えてエアロゾル対応PPEを着用するメンバーの二手に分かれる方法も有効と考えられる。
万が一、手袋を装着せずに処置を行わざるを得なかった場合、応援者がくれば引き継ぎを行いただちに手指衛生、更衣を行う[1]。
| 図表2 |
| 病院用COVID-19対応BLSアルゴリズム |
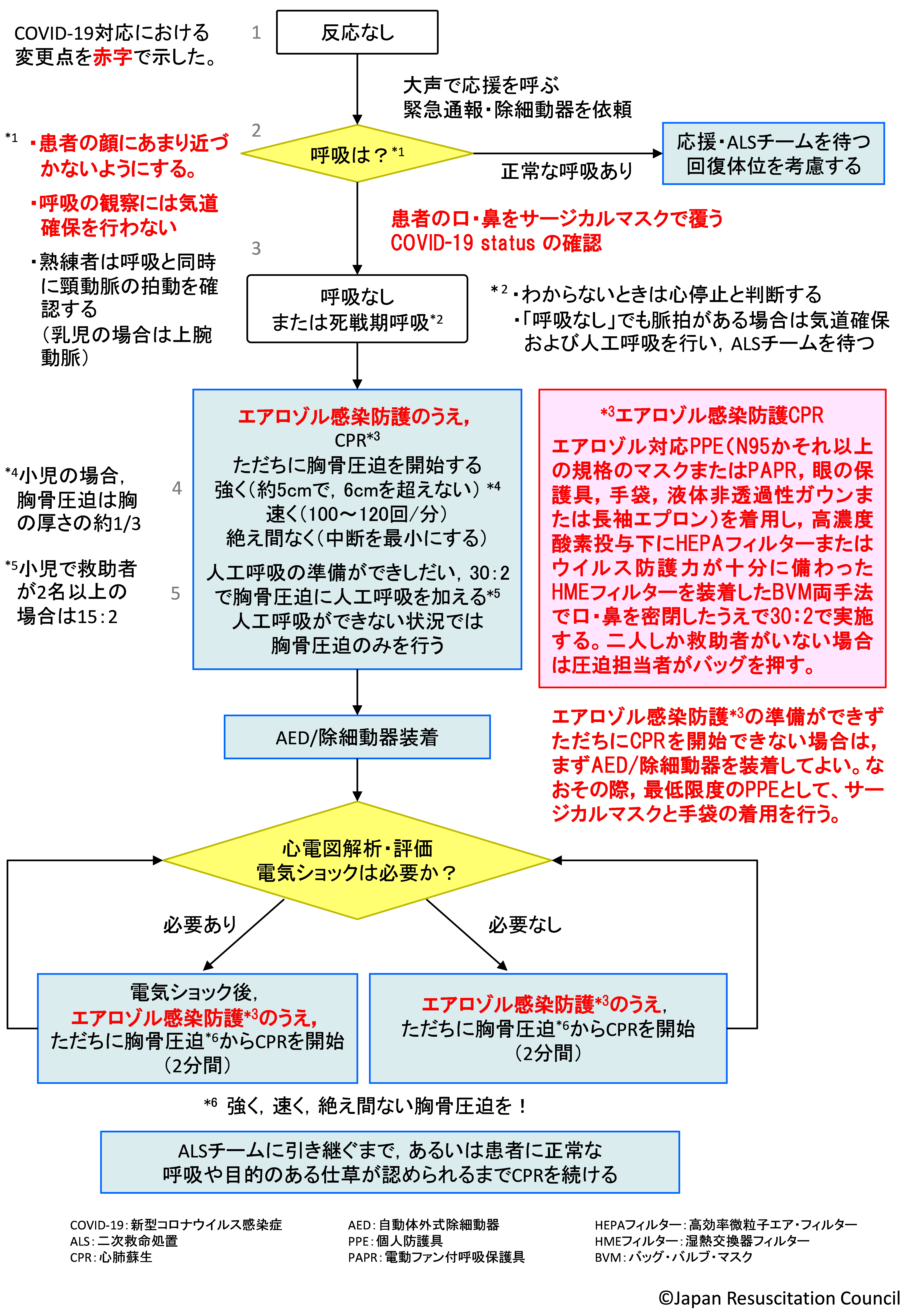 |
| 日本蘇生協議会:病院における新型コロナウイルス感染症(COVID-19)対応救急蘇生法マニュアル(2020年11月17日) https://www.japanresuscitationcouncil.org/wp-content/uploads/2021/01/bac8ad9ef3599c413da93fd95e6c1d7d.pdf |
最低限度の感染防護とCOVID-19感染リスクが低い場合の対応
COVID-19への対応に関わらず、CPRを行う場合、標準予防策は必要である。
すでに一般病棟に一定期間入院していてCOVID-19対応を受けていない患者に対しては標準予防策のもとでの通常の救命処置を行うことは理にかなっている[1]。ただし、COVID-19感染のリスクが低いと考えられる事例でも、思いがけない感染が存在することが報告されており、地域や医療機関の感染状況に応じて検討する必要がある。
一方で、厳格なCOVID-19対応救急蘇生法を実施すると、PPE着用まで最低でも1分程度CPR開始が遅れるため、結果的にCOVID-19ではなかった患者にとっては不利益が大きくなる。
そこで、感染のリスクが低いと考えられる事例には、応援が到着するまでの間、第一対応者は最低限度の感染防護として手袋とサージカルマスクを着用[1]したうえで、市民用COVID-19対応BLSを開始する。具体的にはマスク、タオル、衣服、寝具などで患者の鼻と口を覆った上で胸骨圧迫またはAED/除細動器の装着を開始し、応援に駆け付けたメンバーにすみやかにBLSを引き継ぐ。急変対応時の最低限度の感染防護が遅れないためにも、日常的感染防護の一貫としても、日頃の業務中からサージカルマスクを常に着用しておくべきである。
以上のような初期対応を受けているところに、駆け付けたメンバーが念のためのCOVID-19対応CPRとするか、標準予防策のもとでのCPRとするかは、地域の感染状況や、医療機関ごとの方針によって変わってくるが、SARS-CoV-2感染のリスクが適切に評価できないか、情報が少なくリスクが不明と考えられる場合や、迷った場合は、COVID-19対応としておくのが安全であろう。
一次救命処置(Basic Life Support: BLS)
蘇生処置を行う人員数を制限し、特に気管挿管などエアロゾル発生のリスクが高い処置については熟練者で対応する。
COVID-19のステータス(COVID-19対応の救命処置とするか通常の救命処置とするか)を宣言し、メンバーで共有する。
BVMは両手母指球法(VE法)またはその変法を用いる。このため、CPRを二人で行う場合は圧迫担当者が、BVMを押す[4][6]。
BVM換気のスキルを有さない者は、ウイルス・フィルター付のBVMで気道の密閉と酸素投与だけでも行う[4]。
欧米・英国では受動的酸素化を期待した酸素マスクによる酸素投与下の胸骨圧迫のみのCPRを容認している[5][6][7]。JRCはこの方法が安全とは考えなかったため、推奨も否定も記載もしなかった。
JRC蘇生ガイドライン2015では、機械的CPR装置をルーチンには使用しないことが提案されていた。しかし、患者との距離をとるという観点、人員を削減する観点、救助者の疲労を軽減するという観点から、可能であれば機械的CPR装置を考慮することが加わった[2][4][5][6]。
二次救命処置(Advanced Life Support: ALS)【図表3】
救命処置継続の可否の検討、事前の説明と同意、アドバンス・ケア・プランニング(Advance Care Planning :ACP)
心停止に到るCOVID-19感染症の蘇生成功率は高くない。蘇生は侵襲的な医療処置である上に多くの医療リソースを必要とするため、蘇生によってもたらされる利益と負担について患者、家族らと注意深く検討した上で提供されるべきである[7]。COVID-19で入院した患者には、治療に反応しない場合のエスカレーション計画やdo not attempt resuscitation: DNARについて十分に話し合いをした上で方針を決定して、適切に文書化しておく。
蘇生処置終了(termination of resuscitation:TOR)を考慮する場合、TORルールが参考になる。種々のTORルールが報告されているが、わが国の病院外心停止症例に対する最新の報告[14]を例として1つ紹介する。①第一対応者の目撃なし②初期リズムは心静止③81歳以上④バイスタンダーCPRなし、または電気ショックなし⑤救急隊のCPR14分間で自己心拍再開なし、①~⑤の5項目をすべて満たした場合の、1ヶ月後死亡の陽性適中率は99.8%とされる。
TORルールを規定する情報の多くは病院外心停止患者を応需する際に入手可能である。一律にTORを実施できるものではないが、根拠なく延々と救命処置を続けることは、患者身体の損傷を深刻なものとし、救助者の感染リスクも増すので、根拠をもったTORの考慮が重要となる。
パンデミック下では、限られた医療資源の中で地域の救急医療体制を維持するために、病院外心停止患者の搬送先の選定に当たっても考慮がいっそう重要になるため、メディカルコントロール協議会等での検討が求められる。
| 図表3 |
| 病院用COVID-19対応ALSアルゴリズム |
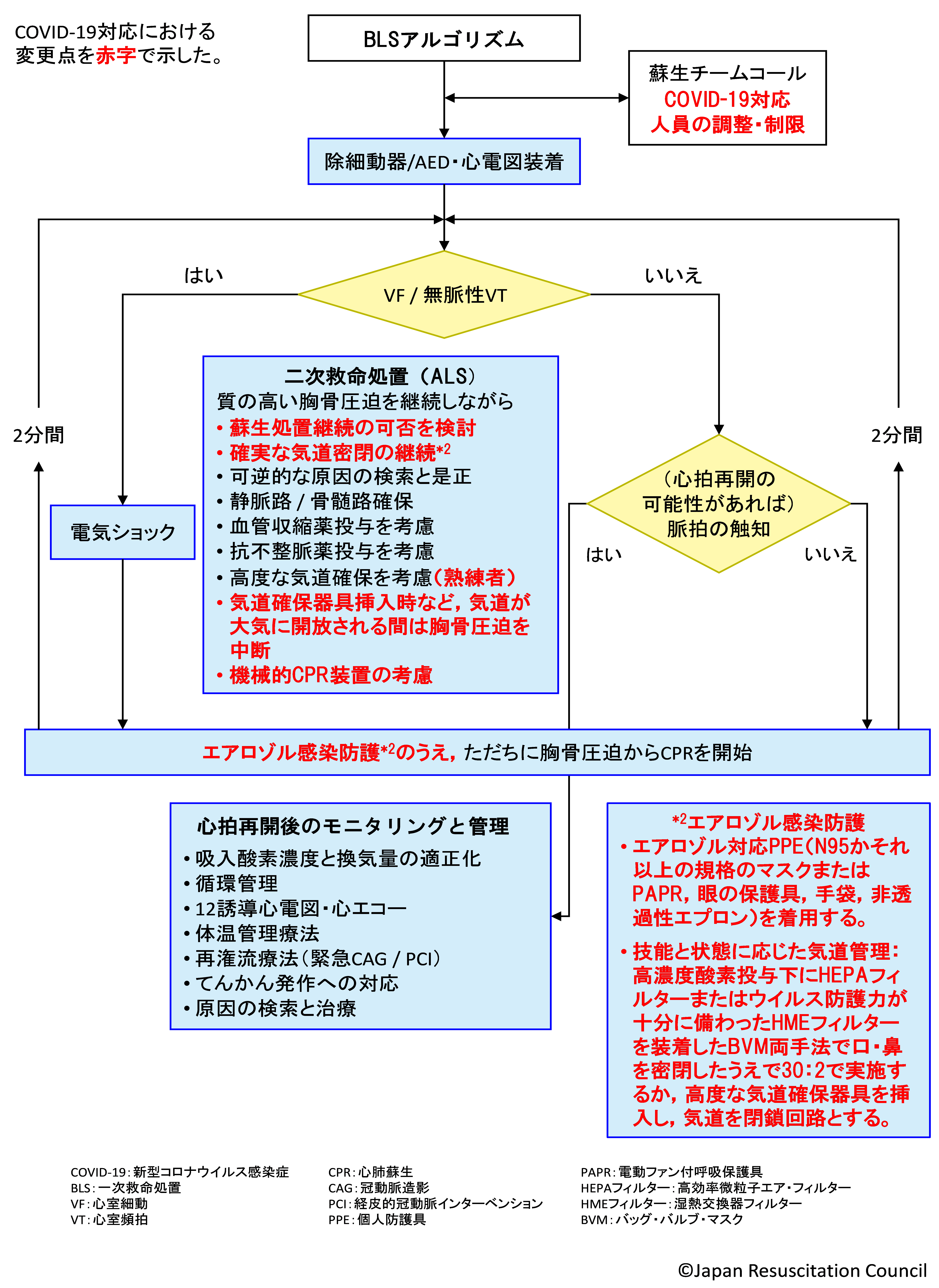 |
| 日本蘇生協議会:病院における新型コロナウイルス感染症(COVID-19)対応救急蘇生法マニュアル(2020年11月17日) https://www.japanresuscitationcouncil.org/wp-content/uploads/2021/01/bac8ad9ef3599c413da93fd95e6c1d7d.pdf |
リズムに応じた戦略
リズムに応じた戦略を私見として【図表4】に提案させていただく。前述の通り、蘇生ガイドラインは2021年6月以降に改定される予定であり、ガイドライン確定後に再確認して頂きたい。
| 図表4 |
| リズムに応じた戦略の提案 |
| ショック抵抗性VF/pVTは気道確保に時間を費やさないようにし、現場での電気ショックは3回程度までとし、ECPRに進むべきか否か、可能か否かを検討する。PEA/ 心静止は蘇生処置継続の妥当性を検討し、可逆的な原因を検索し是正する。アドレナリンは可能な限り早く投与する。 |
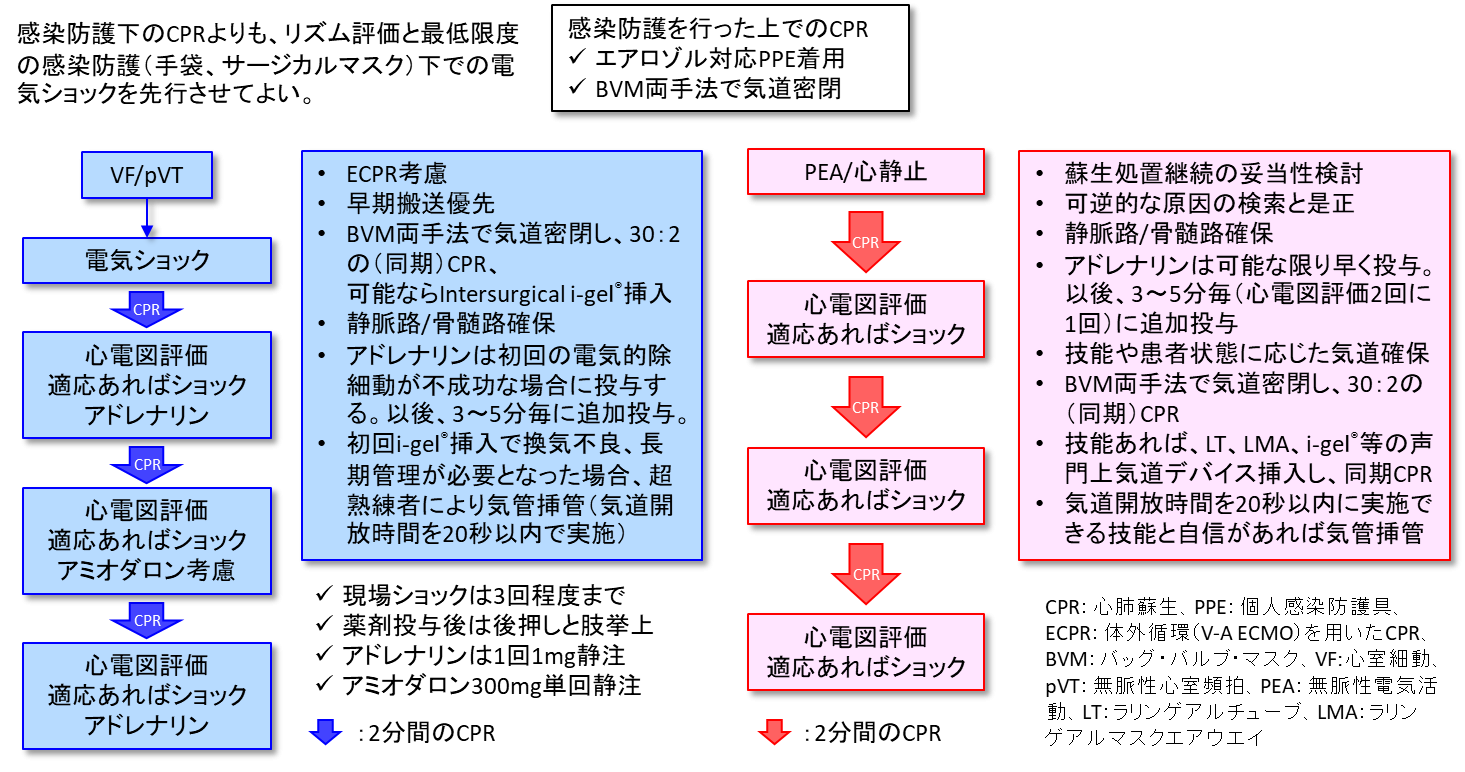 |
【心室細動(VF: ventricular fibrillation)/無脈性心室頻拍(pulseless ventricular tachycardia: pVT)】
エアロゾル発生を最小にすることを意識しながら、早期の電気ショックと絶え間のない胸骨圧迫を優先する。
電気ショックを行ってもVF/pVTが継続する場合(ショック抵抗性VF/pVT)は体外循環補助を用いたCPR(ECPR: extracorporeal cardiopulmonary resuscitation)の必要性を念頭におく。
ALSをやり尽くして、反応がない段階でECPRを考慮しても間に合わないため、ECPR適応の検討は同時に進める。院内であれば、カテーテル室への搬送を考慮するが、この際の最優先は良質なCPRの継続である。
初期リズムがVF/VTの場合、原則として気管挿管を優先しない。可能ならIntersurgical i-gel®で気道確保を行う。i-gel®がなければ、他の声門上気道デバイスもやむを得ない。習熟していないか職務上の理由でi-gel®を使用できない場合は、BVM両手法で気道密閉し、30:2の(同期)CPRとする。
気道確保に時間を費やさないようにする。現場での電気ショックは3回程度までとし、ECPRに進むべきか否か、可能か否かを迅速に検討する。
初回i-gel®挿入で換気不良であったり、長期管理が必要となった場合は、超熟練者により気管挿管を行う。気道開放時間を20秒以内になるように実施する(後述)。
アドレナリンは初回の電気ショックが不成功な場合に投与する。以後、3~5分毎に追加投与する。アドレナリンの多量(多回数)投与は神経学的転帰を悪化させる可能性が示唆されているが、投与回数の上限は判っていない。
【無脈性電気活動(PEA: pulseless electrical activity)/ 心静止(Asystole)】
蘇生処置継続の妥当性を検討する。
可逆的な原因を検索し是正する。
アドレナリンは可能な限り早く投与する。
高度な気道確保
BVMを顔から離して、ウイルスフィルターを装着したバッグ・バルブを気管チューブに接続するまでの時間は気道が大気に開放された状態となり、胸骨圧迫を中断させる必要が生じる[1][3][5]が、この時間がどれ位かかっているか、明らかにされていない。また中断はどこまで容認されるかも十分には論じられていない。
気道が大気に開放される時間に近似するものとして、気管挿管操作に伴う換気中断時間を計測したシミュレーション研究が2編ある。メディカルラリーという競技の場での観察研究では、換気中断時間の総和は中央値85秒(四分位範囲54-114)と報告されている[15]。ビデオ喉頭鏡認定救急救命士29名でのシミュレーション上での観察研究[16]では、換気中断時間は従来の喉頭鏡で平均36.3秒、ビデオ喉頭鏡で平均29.9秒と報告されている。
著者がシミュレーターによる既存の動画教材で計測したところ、気道が開放される時間は気管挿管で21~29秒、ラリンゲアルチューブで23秒、i-gel®で13秒であった[17]。
Leongらは、可能であれば救急救命士は気管挿管を早期に行うこととし、最⾼レベルの能⼒を備え最も経験豊富で定期的に訓練された隊員が行うこととしている[18]。また、複数回の挿管操作の試みは、救急医療従事者や他の対応者への曝露リスクを⾼める可能性があるために、気管挿管操作の試みは1回に留め、胸⾻圧迫を⼀時中断(できるだけ短時間、理想的には20秒未満)して実施することを推奨している[18]。さらに気管挿管が失敗した場合、または挿管操作の経験がないか自信がない場合は、声門上気道デバイスの使用を検討する必要があるとしている[18]。
Leongらが示した20秒という数字の根拠は、電気ショック前後の胸骨圧迫中断時間が20秒未満であれば、⽣存退院率が多いことに関連しているというランダム化⽐較試験のエビデンス[19]に基づいているのみで、COVID-19を対象とした気管挿管操作時の胸骨圧迫中断時間におけるエビデンスは現時点では存在しない。
不慣れな救助者が気管挿管を行えば、胸骨圧迫や換気の中断時間が長くなり患者にデメリットとなる上に、救助者自身の感染リスクも増すと考えられる。気道が開放される時間、すなわち胸骨圧迫や換気の中断をどの程度まで容認できるかについて、科学的根拠は十分にないが、気道が開放される時間を20秒程度に抑えることができそうにないなら、気管挿管を控え、BVM換気か声門上気道デバイスを用いることが望ましいと考える。とくにi-gel®はカフを膨らませる必要がないため、有利である。
気管挿管は達成されれば非同期CPRが可能であるが、声門上気道デバイスを用いた場合は30:2の同期CPRとする[2]。
可逆的な原因の検索と是正
4つのHと4つのT(4H4T)[13]
- Hypoxia(低酸素症)
- hypovolemia (循環血液量の減少)、
- hypo/hyperkalemia/metabolic (低カリウム血症、高カリウム血症、代謝性アシドーシス)
- hypothermia (低体温)
- tension pneumothorax (緊張性気胸)
- tamponade (cardiac:心タンポナーデ)
- toxins (急性中毒)
- thrombosis (coronary:急性冠症候群、 pulmonary:肺血栓塞栓症)
ECPR
多臓器不全に陥ったCOVID-19の救命は困難であるが、COVID-19の血栓が形成されやすい特性から考えて、救命の可能性がある肺血栓塞栓症やST上昇型急性心筋梗塞などによる心停止も起こりうる。後者に対してはECPRが有効な可能性がある。
ECPRの適応として循環停止時間が比較的短いと考えられる院内心停止や、院外心停止でも心停止の原因を解除できることが見込まれる場合(低体温、薬物中毒、ST上昇型急性心筋梗塞など)など、一定の基準を満たした症例に対しては、血管カテーテル装置やポンプと人工肺を含む回路を用いて酸素化された血液を循環させる体外循環補助を用いたCPRであるECPRを実施可能な施設であれば行う[13]とされている。
[引用文献]
- 日本蘇生協議会:病院における新型コロナウイルス感染症(COVID-19)対応救急蘇生法マニュアル(公開2020年11月17日、最終更新2021年1月18日)
https://www.japanresuscitationcouncil.org/wp-content/uploads/2021/01/bac8ad9ef3599c413da93fd95e6c1d7d.pdf (参照2021 年1月20日) - International Liaison Committee on Resuscitation. Consensus on Science with Treatment Recommendations (CoSTR) 2020 draft version. COVID-19 infection risk to rescuers from patients in cardiac arrest.
https://costr.ilcor.org/document/covid-19-infection-risk-to-rescuers-from-patients-in-cardiac-arrest [Created: March 30, 2020, Updated: 10 Sep, 2020, Accessed 18 Oct, 2020] - International Liaison Committee on Resuscitation. COVID-19 Practical Guidance for Implementation
https://www.ilcor.org/covid-19
[Created: 1 June, 2020, Updated: 15 Aug, 2020, Accessed:18 Oct, 2020] - 日本蘇生協議会(JRC: Japan Resuscitation Council):心停止傷病者から救助者へのCOVID-19 感染リスク:JRC の見解と我が国への適用
https://www.japanresuscitationcouncil.org/wp-content/uploads/2020/04/affdbc1c2e941c51e3a4695f958d4594-1.pdf (参照2020 年12月24日) - Edelson DP, Sasson C, Chan PS, et al. Interim Guidance for Basic and Advanced Life Support in Adults, Children, and Neonates With Suspected or Confirmed COVID-19: From the Emergency Cardiovascular Care Committee and Get With The Guidelines-Resuscitation Adult and Pediatric Task Forces of the American Heart Association. Circulation. 2020: 141: e933–e943
https://doi.org/10.1161/CIRCULATIONAHA.120.047463
[Created: 9 April, 2020, Accessed: 6 Sep, 2020] - European Resuscitation Council COVID-19 Guidelines.
https://www.erc.edu/sites/5714e77d5e615861f00f7d18/pages/5e9ac62b4c84867335e4d1eb/files/ERC_covid19_pages.pdf?1591110476
[Created: April 2020, Accessed: 6 Sep, 2020] - Resuscitation Council UK. Statements on COVID-19 (coronavirus). in: CPR and Resuscitation / In-hospital settings. 2020
https://www.resus.org.uk/covid-19-resources
[Created: 6,15,28 April, 2020, Accessed 9 Sep, 2020] - van Doremalen N, Bushmaker T, Morris DH, Holbrook MG, Gamble A, Williamson BN, Tamin A, Harcourt JL, Thornburg NJ, Gerber SI, Lloyd-Smith JO, de Wit E and Munster VJ. Aerosol and Surface Stability of SARS-CoV-2 as Compared with SARS-CoV-1. New Eng J Med. 2020 Apr 16;382(16):1564-1567.
https://doi.org/10.1056/NEJMc2004973 [epub ahead of print]. - Tran K , Cimon K, Severn M,et al. Aerosol Generating Procedures and Risk of Transmission of Acute Respiratory Infections to Healthcare Workers: A Systematic Review. PLoS One 2012;7(4): e35797.
https://doi.org/10.1371/journal.pone.0035797 - Ueki H, Furusawa Y, Iwatsuki-Horimoto K, et al. Effectiveness of face masks in preventing airborne transmission of SARS-CoV-2. mSphere 2020; 5:e00637-20.
https://doi.org/10.1128/mSphere.00637-20 - 二宮 智将:Withコロナ時代の救命対応~ピッツバーグの現場から~第8回ACLS大阪(大阪府医師会)蘇生アカデミー抄録集,定非営利活動法人 大阪ライフサポート協会,2020,18-20
https://osakalifesupport.or.jp/resuscitation_acad/04.html - 日本蘇生協議会監修: 成人の二次救命処置, JRC蘇生ガイドライン2015, p43-174, 医学書院, 2016.
- 日本救急医療財団心肺蘇生法委員会監:成人の救命処置,救急蘇生法の指針2015 医療従事者用,改訂5版, p.11-109, へるす出版, 2016.
- Yoshikazu Goto, Akira Funada, Tetsuo Maeda, Hirofumi Okada, Yumiko Goto. Field termination-of-resuscitation rule for refractory out-of-hospital cardiac arrests in Japan. J Cardiol. 2019 Mar;73(3):240-246.
https://doi.org/10.1016/j.jjcc.2018.12.002 Epub 2018 Dec 20. - 小林 正直, 冨士原 彰, 森田 大, 西本 泰久, 三嶋 隆之, 新田 雅彦, 林 敏雅, 林 靖之, 小林 誠人, 里 憲士:心停止時における高度な気道確保器具挿入が胸骨圧迫と換気の中断時間に与える影響 大阪千里メディカルラリーにおける観察研究.日本臨床救急医学会雑誌2010; 13(4): 517-524
- 長田 博人, 須田 志優, 片山 貴晶, 中村 紳:気管挿管が換気中断時間及び胸骨圧迫中断時間に与える影響 ビデオ喉頭鏡vs従来の喉頭鏡. プレホスピタル・ケア 2020; (33)3: 67-69
- 小林 正直:コロナ禍の気道確保~気道開放時間の計測(2020年12月4日)
https://youtu.be/ZdahedV5xeU (参照2020 年12月24日) - Yuen Chin Leong, Sheldon Cheskes, Ian R. Drennan, Jason E. Buick, Ron G. Latchmansingh, P. Richard Verbeek. Clinical considerations for out-of-hospital cardiac arrest management during COVID-19. Resuscitation Plus 2020 Dec; 4: 100027
https://doi.org/10.1016/j.resplu.2020.100027 - Sheldon Cheskes, Robert H Schmicker, P Richard Verbeek, David D Salcido, Siobhan P Brown, Steven Brooks, James J Menegazzi Christian Vaillancourt, Judy Powell, Susanne May, Robert A Berg, Rebecca Sell, Ahamed Idris, Mike Kampp, Terri Schmidt, Jim Christenson, Resuscitation Outcomes Consortium (ROC) investigators. The impact of peri-shock pause on survival from out-of-hospital shockable cardiac arrest during the Resuscitation Outcomes Consortium PRIMED trial. Resuscitation 2014 Mar;85(3):336-42
https://doi.org/10.1016/j.resuscitation.2013.10.014 Epub 2013 Oct 25.
