日本人における新型コロナウイルスIgM、IgG、IgA
| 蔵野 信 | 東京大学医学部附属病院 検査部 准教授 |
| 矢冨 裕 | 東京大学医学部附属病院 検査部 教授 |
| COI: | 本研究は株式会社医学生物学研究所および、YHLOから抗体試薬、共同研究費の提供を受けて実施しています。 |
- 日本人においては、われわれが検討した抗体検査、特にIgG検査は、抗体検査において一般的に問題視されている疑陽性が極めて少ないことが分かった。
- 新型コロナウイルス感染症の診断はPCR検査、抗原検査によってなされるが、抗体検査は、特に経過15日以上の症例では、IgGの感度特異度が100%であり、極めて高い診断能力を有する。このことは、特にCOVID-19症例の“rule out“検査として、IgG検査が有用である可能性を示している。
- 日本人においては、IgGがIgMに先行する症例が多く、IgGがIgMのクラススイッチにより産生されることを考えると、特にN蛋白に対する交差免疫の存在が示唆された。ただし、現時点では交差免疫が新型コロナウイルスに対して保護的な役割を持つかは断定できない。
- IgM、IgG、IgA抗体価は、中等症例、重症例において軽症例と比較して発症早期において高値を示した。このことは、抗体検査が臨床において必要とされている重症度予測検査システムの一つとして有用であることを示唆している。
- IgM、IgG、IgA抗体価は、重症例では中等症例と比較して、より早く低下することが示唆された。このことは、重症化の機序の一つに、抗体の十分な産生(あるいは産生の維持)ができていない可能性がある。
- 現在市販されていないが、IgAも抗体検査として、早期診断、重症度との関連において有用である可能性が示された
日本人におけるSARS-CoV-2抗体価の変動
新型コロナウイルスへの血清IgM, IgG抗体の定量的かつ大量測定プロジェクトの一環として
児玉龍彦東京大学名誉教授を中心として、2020年4月に発足した「新型コロナウイルスへの血清IgM, IgG抗体の定量的かつ大量測定プロジェクト[1]に、当施設も参加し、東京大学医学部附属病院にて加療された患者の臨床検査終了後の残余血清検体を用いて、新型コロナウイルスへの血清IgM, IgG抗体を経時的に測定した。
本プロジェクトの目的は、抗体検査が新型コロナウイルスの診断と重症度判定における有用性を明らかにすること、および新型コロナウイルスの感染拡大状況を疫学的に調査することである。われわれは、病院の検査部門として、前者の目的(抗体検査の臨床検査における有用性)について検討した。
新型コロナウイルスは、スパイクタンパク質(S), ヌクレオカプシドタンパク質 (N), エンベロープタンパク質, メンブレンタンパク質の主に4つのタンパク質から構成される。また、Sには、S1とS2という2つのサブユニットがあり、S1には、新型コロナウイルスが細胞に感染する際に受容体として利用するACE2受容体に対する結合部位(Receptor binding domain, RBD)が存在する。プロジェクト途中から、従来のS1およびNに対するIgM、IgGの総量のみならず、まだ一般には流通していないがN、S1、RBDに対するIgM、IgG、IgAをそれぞれ分けて測定する試薬をYHLOにて開発・提供してもらい、それらの試薬を用いてさらに詳細な検討を実施している。
日本人COVID-19患者におけるIgM, IgG抗体価の変動
日本人COVID-19患者血清のIgM、IgGを測定したところ、抗体試薬メーカーであるYHLOの設定するカットオフ値を超えた(陽性)人数の割合は、【図1】のようであった[2]。すなわち、IgMは、症状出現後9日目程度より上昇し、15~20日あたりを最大値として低下する傾向があった。一方、IgGは、症状出現後7日目程度より上昇し、15日目以降では、全例で陽性となり、経過3週間ではその抗体価の低下は見られなかった。
| 図1 |
| 日本人COVID-19患者におけるIgM, IgG抗体価の推移 |
| 日本人COVID-19患者(n = 26)の発症後の抗体価推移について検討した。(A)IgM、(B)IgG |
 |
| 文献2より引用 |
偶然、新型コロナウイルスに罹患する前の血清検体が利用できた3症例において、発症前後でIgM、IgGを測定したところ、発症前では、IgM、IgGが陰性であり、発症後7~10日前後でIgM、IgGが上昇し始め、カットオフ値を超えたことが確認された[3]。このことから、本検査は、新型コロナウイルスに対する抗体を測定できることが検証された。
PCR検査を受けたが、陰性であった患者血清のIgM、IgGを、陰性コントロールとして測定した。53例中1例のみIgMがカットオフ値を超えたが、IgGは全例カットオフ値未満であった[3]。
日本人におけるIgM, IgG抗体検査の疑陽性について
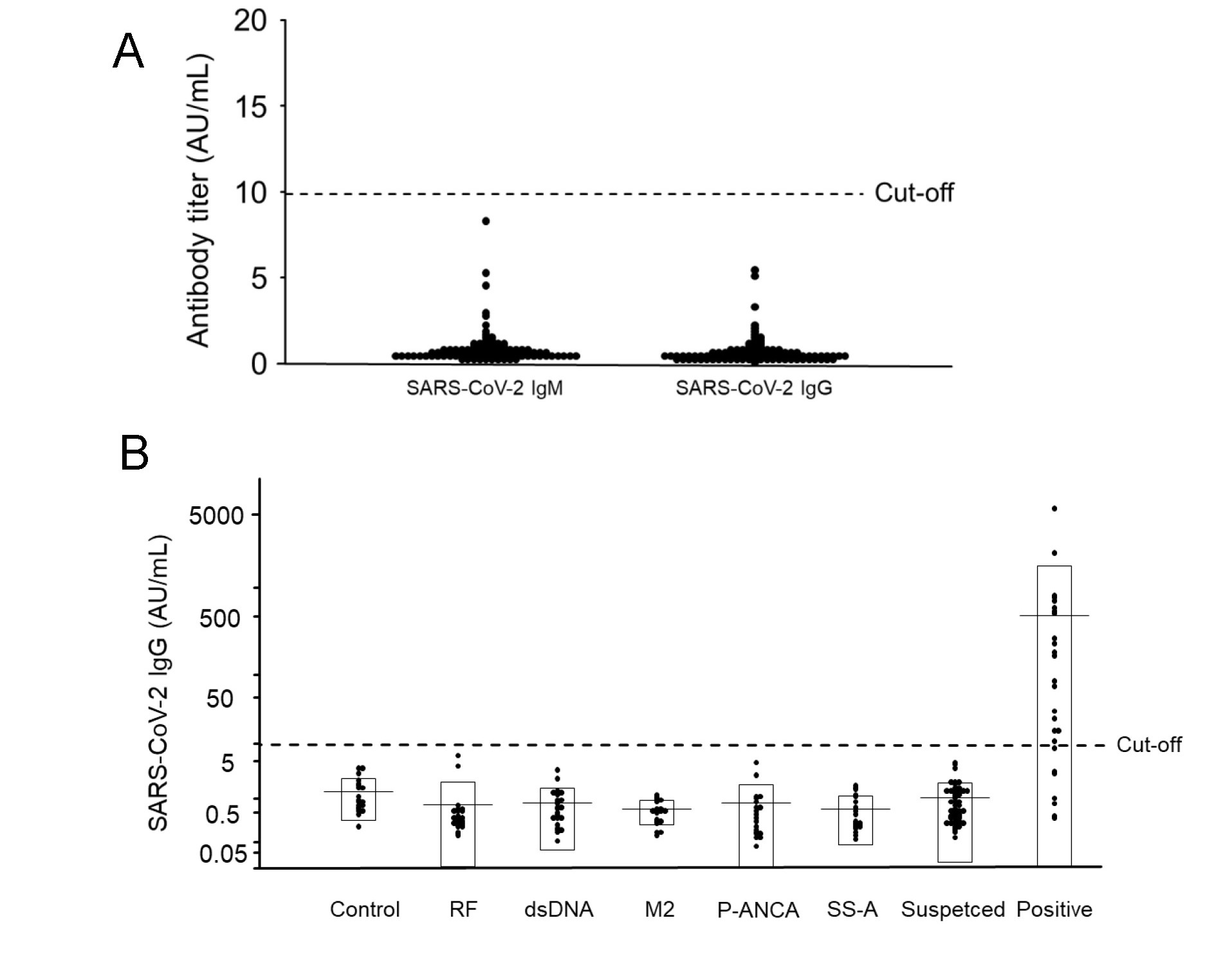
抗体検査は、PCR検査、抗原検査と比較すると、当然、ウィンドウズピリオド(感染成立から、検査によって診断できるまでの期間)が長くなる。その欠点に加えて、疑陽性が長らく問題視されていた。しかしながら、本プロジェクトにて利用している抗体検査では、新型コロナウイルスが存在しない2017年の患者血清100例で検討したところ1例も 陽性検体がみられなかった【図2A】[3]。
自己抗体の存在症例は、新型コロナウイルス抗体検査に限らず、各種抗体検査で偽陽性となる症例が多いことが知られている。そこで、自己抗体(リウマチ因子、ANCA、抗dsDNA抗体、抗SS-A抗体、抗ミトコンドリアM2抗体)が陽性である血清検体中の新型コロナウイルスに対するIgM、IgGを測定したところ、IgMはリウマチ因子、抗dsDNA抗体、抗ミトコンドリアM2抗体陽性例でカットオフ値以上の検体があったが、IgGは全例カットオフ値未満であった【図2B】[3]。
| 図2 |
| 日本人における新型コロナウイルスに対する抗体の疑陽性についての検討 |
| (A)2017年時点に採取した血清検体中のIgM、IgG抗体価(n = 100)(B)自己抗体陽性患者でのIgG抗体価(n = 111) |
 |
| 文献3より改変引用 |
以上の結果より、日本人のおいては、少なくとも本プロジェクトで用いた抗体検査、特にIgG検査の疑陽性率は、抗体検査(特にイムノクロマト法)で懸念されている疑陽性率よりも低いと考えられる。今後、抗体検査の臨床検査への応用にむけて、試薬間での比較検討・標準化が必要である。
抗体検査結果から示唆される交差免疫の存在
交差免疫仮説
新型コロナウイルスの流行が広がるにつれて、日本人を含む東アジア地域と欧米では、COVID-19の罹患率および重症度が異なることが明らかになってきた。その機序としては、新型コロナウイルス受容体のバリアントの相違などの遺伝的要因[4]、マスクの着用や衛星観念の相違といった社会的背景があると推定されているが、その一つの機序として交差免疫の存在が考えられている。交差免疫仮説とは、新型コロナウイルスでない感冒を引き起こす従来のコロナウイルスへの既往があると、新型コロナウイルスに対する交差反応性を示す抗体を産生するメモリーT細胞が存在し、新型コロナウイルスに対して抵抗性を示す、という仮説である。
実際、新型コロナウイルスと他のコロナウイルスとの間には、構造上の相同性がみられ、最近、新型コロナウイルス非罹患者に、新型コロナウイルスに対する液性免疫が存在することが報告された[5]。しかしながら、日本人のどれくらいの割合にこの交差免疫が存在するかは不明である。
抗体価の変動から推定される日本人における交差免疫存在率
新型コロナウイルスにかかわらず、ウイルスに初めて感染すると、まずIgMが誘導される。その後、IgMがクラススイッチを起こし、IgGが産生される。すなわち、ウイルスに初感染した場合は、そのウイルスに対するIgMがIgGに先行して上昇することが免疫学の概念として確立している。
前述した通り、日本人における新型コロナウイルスに対する抗体の変動は、IgGの上昇がIgMの上昇よりも早い例が多いことが特徴である。IgMが上昇するが、IgGは上昇しないパターンおよびIgMがIgGに先行して上昇するパターンを交差免疫無しのパターン、IgGが上昇するが、IgMは上昇しないパターンおよびIgGがIgMに先行して上昇するパターンを交差免疫有りのパターン、IgMとIgGが同時に上昇するパターンおよびどちらも上昇しないパターンを交差免疫不明のパターンに分類した。52症例について解析したところ、【図3】に示すように、約75%が交差免疫ありのパターンを示した。海外の文献でも、IgGは他のウイルス感染症と比べて比較的早期に出現することが示されているが、IgMと同時期あるいはIgMにやや遅れて上昇するという報告がほとんどである[6]。同一の測定系での比較や他の東アジア地域での研究が必要であるが、本研究結果は、日本人において、新型コロナウイルスに対する交差免疫が存在する可能性を示唆している。
| 図3 |
| 日本人における交差免疫の可能性 |
| 日本人COVID-19患者において、IgMが先行するあるいはIgMのみが上昇するパターンを「交差免疫なし」、IgGが先行するあるいはIgGのみが上昇するパターンを「交差免疫あり」、その他を「不明」とした場合の、各群の割合を円グラフで示した(n = 52)。 |
 |
我々は、さらにNタンパク質、S1タンパク質に対する特異的な抗体の変動についても検討している。2020年12月現在のデータでは、やはり、Nタンパク質、S1タンパク質に対するIgGあるいはIgAが相同する抗原に対するIgMに比べて先行するパターンを示す症例が多く、やはり交差免疫の存在が示唆されている[7]。
しかしながら、現在のところ、交差免疫パターンを示す症例が重症例に比べて、軽症例に多いというような統計的な有意差は見られておらず、交差免疫が日本人の重症化に対して保護的に働いているという証拠は存在せず、意義については今後の検討が必要である。
抗体検査の臨床検査としての有用性
COVID-19の診断能
COVID-19の診断はPCR検査、抗原検査によってなされる。PCR検査、抗原検査は発症後比較的速やかに陽性となるが、感度は70%前後という報告が多く、また、発症からかなりの日数がたつと鼻咽頭のウイルス量が減るため、陽性率が低下するという問題がある。そのため、例えば、COVID-19類似の臨床像、CT画像所見を呈している症例において、COVID-19を除外診断することは困難なケースが多い。COVID-19は、その治療方法が徐々に確立しつつあること、また、感染防御という観点から医療機関、医療従事者に多大な負荷がかかるという点から、COVID-19症例の確実な確定診断および除外診断は、重要な課題である。
【図1】に示すように、新型コロナウイルスに対するIgG抗体価は発症15日目以降では、感度100%、特異度100%の高い診断能を有する。このことは、少なくとも、発症から15日経過したCOVID-19が鑑別診断として挙がる症例において、IgGの上昇がみられなければ、COVID-19を極めて高い確率で除外できるという、IgG検査の”Rule Out“検査としての有用性を示している。
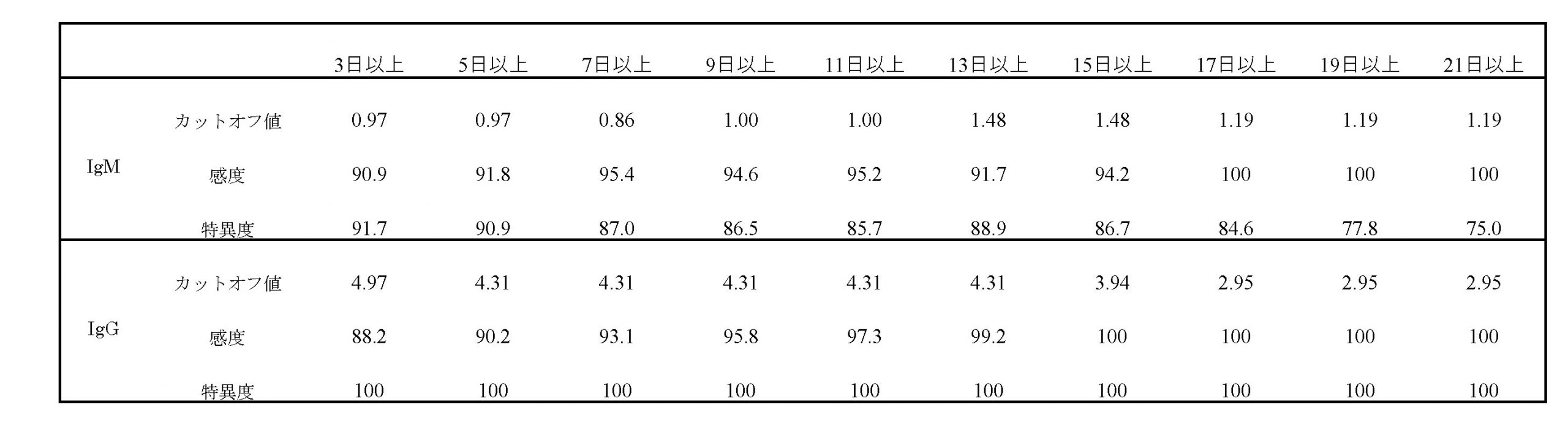
日本人においては、特にIgGに関して疑陽性症例が少ない。そのため、抗体試薬メーカーが設定しているカットオフ値を下げて、抗体価が上昇早期にて診断できる可能性がある。ROC解析から求めたカットオフ値と感度特異度を【表1】に示す。特にIgGではカットオフ値5AU/mLまで下げたとしても、発症5日以上の症例では、感度88%、特異度100%と優れたCOVID-19の診断能を有していると考えられた[2]。
| 表1 |
| 日本人における抗体検査の感度、特異度 |
| 日本人における新型コロナウイルス感染症に対するIgM、IgG検査のカットオフ値、感度、特異度についてYouden Indexを用いて計算した。 |
 |
| 文献2より改変引用 |
現在検討中の抗原別免疫グロブリンサブクラスの検討では、Nタンパク質に対するIgAが最も早期に上昇する可能性が示されている[7]。今後、新型コロナウイルスへの再感染例あるいはワクチンが接種後の新型コロナウイルスへの感染例の診断が求められるケースが出てくる可能性がある。その場合は、IgGは診断には使用しにくく、IgMよりも、IgAが有用となることが期待された。
COVID-19の重症度との関連
COVID-19は、無症状、軽症例、酸素吸入を必要とする中等症例、そして人工呼吸器管理を必要とする重症例とその臨床像が多彩である。さらに、COVID-19は、発症後7~14日程度経過したのちに重症化する可能性があり、患者を適切な医療機関で治療するため検査予測検査を開発することが必要である。また、COVID-19治療にはステロイド剤が一定の効果を持つことが確立しているが、ステロイド剤をはじめとする免疫抑制剤は、免疫を抑制することにより重症な真菌感染症などが合併する可能性があり、適切な治療対象をスクリーニングするためにも重症度予測検査が必要である。
現在、年齢、性別、高血圧症、糖尿病などの基礎疾患の有無、DダイマーやCRPといった臨床検査が重症度予測として有用であると考えられているが、必ずしも十分な予測能を備えていない。私たちは、抗体価が重症度と関連するのではないかと考え、検討を行った。
軽症例に比べ、中等症以上の症例では、IgM、IgG、IgAが発症2週間以内の早期において高値であった【図4】。現在、前述の臨床情報、臨床検査値と合わせて、機械学習の手法を用いて高精度の重症度予測検査システムが構築している。特に入院が必要かどうか(軽症例と中等症以上)、高度医療機関への入院が必要かどうか(酸素5L以上の吸入を必要とするかどうか)を弁別できるシステムの構築を目指している。
| 図4 |
| 日本人における抗体価と重症度 |
| S1タンパク質に対するIgM抗体価(A)、IgG抗体価(B)、Nタンパク質に対するIgA抗体価(C)と重症度の関連を示す。重症度はseverity 1:酸素治療不要、severity 2:酸素治療必要。severity 3:人工呼吸器管理が必要と定義した。 |
 |
| 文献7より改変引用 |
興味深いことに、軽症例に比べて、中等症では、抗体価の上昇が早く、その幅が大きいが、人工呼吸器管理を必要とするような重症症例では中等症と比較すると抗体価が早く消退することがみられた【図5】。このことは、最近の米国からの報告[8]とも合致しており、重症症例では、何らかの理由で抗体の十分な産生ができない可能性がある。現時点では時期尚早な考察かもしれないが、現在開発されている抗体医薬の重症例における必要性を示唆しているかもしれない。
| 図5 |
| 日本人における抗体価推移と重症度 |
| 日本人におけるIgG抗体価の推移と重症度の関係を、近似曲線で示した。A:Nタンパク質に対するIgG抗体価、B:RBDに対するIgG抗体価、C:S1タンパク質に対するIgG抗体価。重症度は、重症度1:酸素治療不要。重症度2a:4Lまでの鼻カヌラによる酸素治療が必要。重症度2b:5L以上のマスクによる酸素治療が必要。重症度3:人工呼吸器管理が必要。重症度4:ECMOによる治療が必要。 |
 |
| 文献7より改変引用 |
抗体検査から考える再感染、ワクチンの有用性
新型コロナウイルスに再感染すると軽症で済むのか、あるいは、むしろ重症化するのか、ワクチンはどれくらい効果が持続するのか、ということは大変注目されている。そのためには、長期間における抗体価の変動を観察する必要がある。
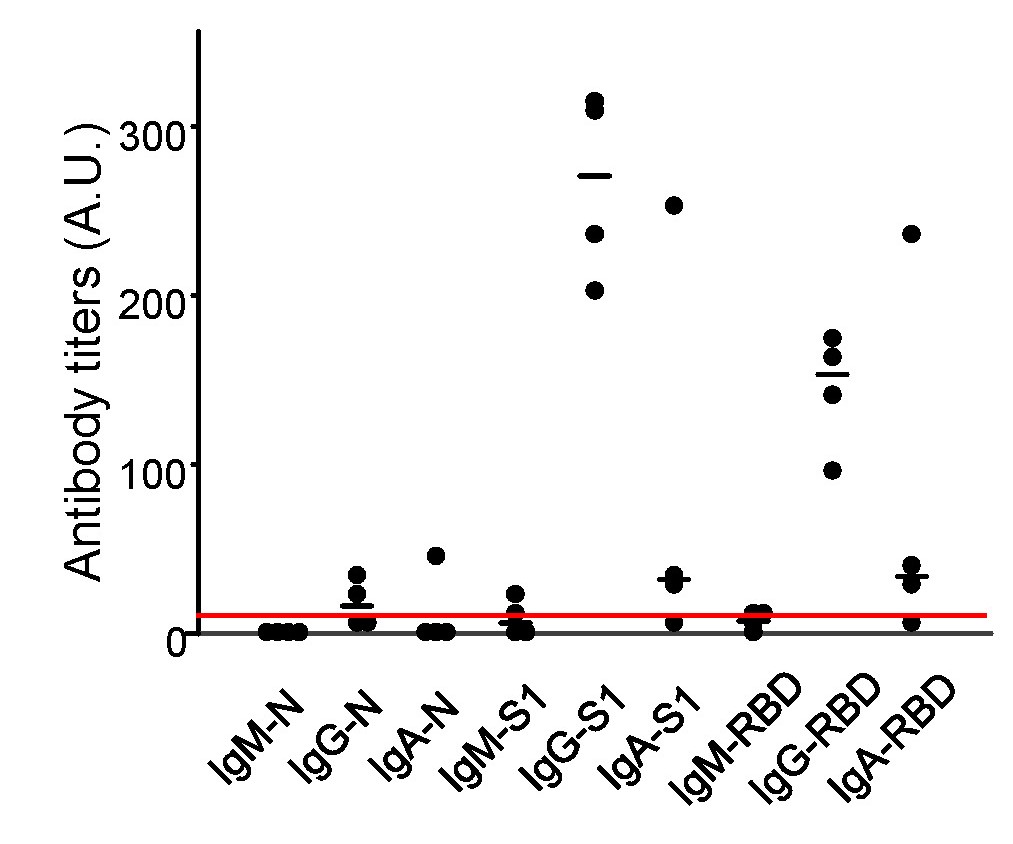
まだ、症例数は少ないが、私たちの検討では、S1タンパク質およびRBDに対するIgG抗体価は、半年以上経過した症例においても十分保たれていた【図6】。その一方で、IgM、IgA、Nタンパク質に対するIgG抗体価は、カットオフ値未満まで低下する症例がみられた。
| 図6 |
| 経過半年後の日本人患者における抗体価 |
| 新型コロナウイルスに罹患後半年以上経過した日本人患者における血清抗体価を測定した(n =4)。 |
 |
| 文献7より引用 |
現時点では、判断するのは尚早であると考えるが、S1タンパク質およびRBDに対する抗体は、COVID-19の重症化に対して保護的に働くこと、一方で、Nタンパク質に対する抗体は、SARSウイルス感染症ではむしろ悪玉に働く可能性が基礎研究より提唱されていること[9]を考えると、本研究結果は、再感染あるいはS1タンパク質に対するワクチンは、新型コロナウイルスへの感染に対して保護的に働く可能性が期待される。
[引用文献]
- 児玉龍彦 新型コロナウィルスへの血清IgM,IgG抗体の定量的かつ大量測定プロジェクト 日本医師会COVID-19有識者会議HP https://v2020.covid19-jma-medical-expert-meeting.jp/topic/1533
- Nakano Y, Kurano M, Yatomi Y, et al. Time course of the sensitivity and specificity of serum anti-SARS-CoV-2 IgM and IgG antibodies for the diagnosis of symptomatic COVID-19 in Japan. under review
- Yokoyama R, Kurano M, Yatomi Y, et al. Validation of a new automated chemiluminescent anti-SARS-CoV-2 IgM and IgG antibody assay system detecting both N and S proteins in Japan. in revision.
- Di Maria E, Latini A, Borgiani P, Novelli G. Genetic variants of the human host influencing the coronavirus-associated phenotypes (SARS, MERS and COVID-19): rapid systematic review and field synopsis. Hum Genomics. 2020, 11;14(1):30.
- Kevin W Ng, et al. Preexisting and de novo humoral immunity to SARS-CoV-2 in humans. Science. 2020, 11;370(6522):1339-1343.
- Huang, A. T., et al. A systematic review of antibody mediated immunity to coronaviruses: kinetics, correlates of protection, and association with severity. Nat Commun. 2020, 11, 4704
- Kurano M, Yatomi Y, et al. The kinetics of different types of antibodies against SARS-CoV2 and their association with severity in Japan. in submission.
- Chen Y, et al. Quick COVID-19 Healers Sustain Anti-SARS-CoV-2 Antibody Production. Cell. 2020, 10;183(6):1496-1507.e16.
- Yasui F, Kohara M, et al. Prior immunization with severe acute respiratory syndrome (SARS)-associated coronavirus (SARS-CoV) nucleocapsid protein causes severe pneumonia in mice infected with SARS-CoV. J Immunol 181, 6337-6348
